トップページ > さまざまな希少がんの解説 > 体幹の肉腫(たいかんのにくしゅ)
体幹の肉腫(たいかんのにくしゅ)
更新日 : 2023年10月17日
公開日:2014年4月28日
★国立がん研究センタートップページ
★中央病院トップページ
★東病院トップページ
お知らせ
(収録日:2022年12月3日)
★「オンライン 希少がん Meet the Expert」【第4回 肉腫(サルコーマ)とともに生きる 国立がん研究センター✖九州大学】を一部動画公開しました。
体幹の肉腫について
全身の骨や軟部組織(筋肉、脂肪、神経など)から発生する腫瘍を骨軟部腫瘍と言い、悪性の骨軟部腫瘍を肉腫(英語ではSarcomaサルコーマ)と言います。肉腫は、体のどこにでもできる悪性腫瘍です。したがって、四肢(手や足)以外にも、体幹部(人間の体の頭部と四肢を除いた部分)にも発生します。体幹部とは、具体的には胸壁(胸部の壁)や腹壁(おなかの壁)、後腹膜(腹部の消化管や肝臓などを包み込んでいる腹膜の背中側のスペース)、脊椎(背骨)、肋骨、骨盤などを指します。
体幹の肉腫は、体を支える骨格や体の動きや感覚の信号を伝える脊髄のほか、生命の維持に必須な臓器が近くにあるため、十分な切除を行うことが困難なことも多く、再発率が比較的高いことが問題です。
また、胸腹部外科、泌尿器科、整形外科、形成外科、腫瘍内科、小児科、放射線治療科など、多くの診療科が協力して治療にあたる特殊な部位であることから、四肢の肉腫とは別に、体幹の肉腫について説明したいと思います。
症状
体幹のうち体の表面にできる肉腫は、ほとんどの場合痛みのない腫瘤(しこり)として気がつかれます。比較的体の深い部分に発生すると、大きくなってから腫瘤を自覚するか、検診や他の疾患の治療のために受けた画像検査で偶然発見されることもあります。
体を支えている骨である脊椎、肋骨や骨盤に発生した肉腫は、腰背部や骨盤、臀部の痛みで気づかれることもあります。体を動かすときの痛みからはじまり、骨の破壊が強くなると、じっとしているときでも痛みを感じることがあります。また、脊髄、肋間神経、骨盤周囲の神経が腫瘍で侵されると、頑固な手足のしびれや痛みを自覚したり、手足が動かしづらくなる麻痺症状が出現します。
肉腫の種類と診断
体幹にも四肢にできる肉腫と同じ種類(組織型)の肉腫ができます。ただし、四肢に比べ体幹に発生しやすい肉腫の種類もあります。骨腫瘍では若年者に多いユーイング肉腫、中高齢者に多い軟骨肉腫が、軟部腫瘍では高齢者の体表に発生しやすい粘液線維肉腫や未分化多形肉腫などがその代表です。
診断は、問診や触診などの理学所見、血液検査、画像検査、病理組織検査を総合して行います。画像検査は単純レントゲン、CT、MRIなどを行います。痛みの部位と腫瘍の位置が離れていることや、腫瘍が大きくなり転移を起こしている場合もあり、腫瘍の周囲を広く撮影するのみでなく、全身を撮影することが必要です。
また、診断においては、血液検査や全身の画像検査で、内臓の癌が骨や筋肉などに転移して起こる、いわゆる「転移性腫瘍」でないかどうか検討することも重要です。日本整形外科学会が実施している全国骨・軟部腫瘍登録(2018年)によると、内臓の癌が骨に転移して起こる転移性骨腫瘍は1695例、原発性悪性骨腫瘍(骨に発生する肉腫)は652例登録されており、転移性骨腫瘍の方が圧倒的に頻度が高いからです。
さらに、病気の一部を採取する病理組織検査(生検)を行い、腫瘍の種類や良性、悪性の診断を行います。生検の際は、診断確定後に腫瘍の全体を切除する外科手術の妨げにならないような方法で行うことが重要です。たとえば、心臓疾患や脳血管疾患の治療のために、血液が固まりにくくなる薬を使用したままで生検を行うと、思わぬ出血が広がることで腫瘍による汚染範囲が拡大し最終的な切除範囲が拡大してしまう危険性があります。また、体幹部の肉腫に対して、内視鏡を用いた組織採取が行われてしまうこともありますが、かえって病気を広げてしまうこともあり、注意が必要です。
一般に、肉腫の病理診断の専門家(病理医)は少なく、迅速かつ正確な病理診断ができない場合もあり、生検および病理組織診断を行う際も、肉腫の治療実績を十分にもち、診断に精通したがん専門病院で行うことが推奨されます。
治療について
四肢の肉腫と同様、手術による切除が基本です。切除により皮膚や胸・腹壁などに広範な組織の欠損が生じることがありますが、その場合はしっかりした厚みのある皮膚、筋肉、筋膜(あるいは人工膜)で、胸壁、腹壁を再建することが必要です。
国立がん研究センターでは、微小血管をつなぐ技術をもつ形成外科医が、晩期の合併症をより少なくし、良好な機能を得られるよう、皮膚や筋肉、筋膜の移植を行う再建手術を積極的に行っています(図1)。
図1 胸壁発生の軟骨肉腫(左前胸壁発生)
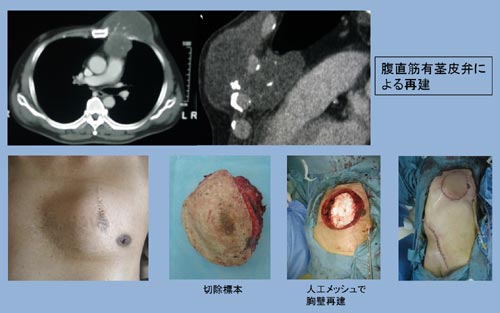
切除後、人工メッシュで胸壁再建し、人工物を腹直筋で被包して、再建を行った
手術後に切除した標本を肉眼および顕微鏡で観察して、腫瘍細胞が体に残っていないかを判定します。顕微鏡下で確認される微細な腫瘍細胞が体に残っていると再発するため、腫瘍細胞が残存している可能性がある場合は、追加の手術や術後に放射線治療を行います。脊髄や大血管が近い脊椎周囲の肉腫は、治療が非常に難しい場所です。脊椎の中を走行する神経(脊髄)が侵されると、手足や体の麻痺が起き、心臓や大血管を巻き込むようになると切除は不可能となります。各分野の腫瘍外科医が協力して外科治療を行いますが、重要な臓器、血管、神経を巻き込み、最終的に安全な手術が行えない場合は、根治的な放射線治療へと治療方法を変更することも重要な判断です。
さらに、体幹に発生した高悪性度の肉腫や、腫瘍が巨大な場合、重要臓器を巻き込んでいるなどの理由で十分な切除が行えない場合には、手術だけでなく、化学療法(抗がん剤治療)、放射線治療を組み合わせて治療します。特に、骨肉腫、ユーイング肉腫、横紋筋肉腫は、抗がん剤や放射線治療を組み合わせて行う集学的治療が世界的な標準治療です。これらの肉腫の治療は非常に専門的であり、外科医に加え、経験のある腫瘍内科医、小児科医、放射線治療医の協力が不可欠です。
また、体の表面にできているからといって、画像検査、病理診断などの十分な検討なく、安易な切除を最初に行ってしまうと、再発を繰り返し、最終的には根治的な治療ができなくなることがあります。
このように体幹の肉腫の治療は、がん診療のさまざまな技術を結集して行う高度な治療です。診断の段階から、体幹の肉腫の診療実績を豊富にもつ、がん専門病院を受診することが望ましいです。
希少がんリーフレット
執筆協力者

- 川井 章(かわい あきら)
- 希少がんセンター長
- 国立がん研究センター中央病院
- 骨軟部腫瘍・リハビリテーション科

- 小林 英介(こばやし えいすけ)
- 希少がんセンター
- 国立がん研究センター中央病院
- 骨軟部腫瘍・リハビリテーション科

- 小倉 浩一(おぐら こういち)
- 国立がん研究センター中央病院
- 骨軟部腫瘍・リハビリテーション科

- 岩田 慎太郎(いわた しんたろう)
- 希少がんセンター
- 国立がん研究センター中央病院
- 骨軟部腫瘍・リハビリテーション科