トップページ > 診療科・共通部門 > 内科系 > 消化管内視鏡科 > 病気と治療について > 食道がん
食道がん
食道がんの症状、関連する疾患など、基礎的な情報は、国立がん研究センターがん情報サービス「食道がん」をご覧ください。
食道がんの内視鏡治療について
東病院消化管内視鏡科では食道がんの状態に合わせた様々な内視鏡治療方法があります。
- 内視鏡的粘膜切除術(ねんまくせつじょじゅつ/ EMR)
- 内視鏡的粘膜下層剥離術(ねんまくかそうはくりじゅつ/ ESD)
- 光線力学療法(こうせんりきがくりょうほう/ PDT)
- 内視鏡的食道拡張術(しょくどうかくちょうじゅつ/ EBD)
- 内視鏡的食道ステント留置術(りゅうちじゅつ)
- 内視鏡的食道狭窄解除術(きょうさくかいじょじゅつ/ Radial incision cutting (RIC) 法)
内視鏡治療の方法
1.内視鏡的粘膜切除術(ねんまくせつじょじゅつ/EMR:イーエムアール)
EMRとは輪状のワイヤー(スネアと呼びます)をがんにかけて、ワイヤーを絞めて高周波電流を流してがんを焼いて切り取る内視鏡治療です(イラストでは、生理食塩水をがんに注射して浮き上がらせて、焼き切り取ります)。
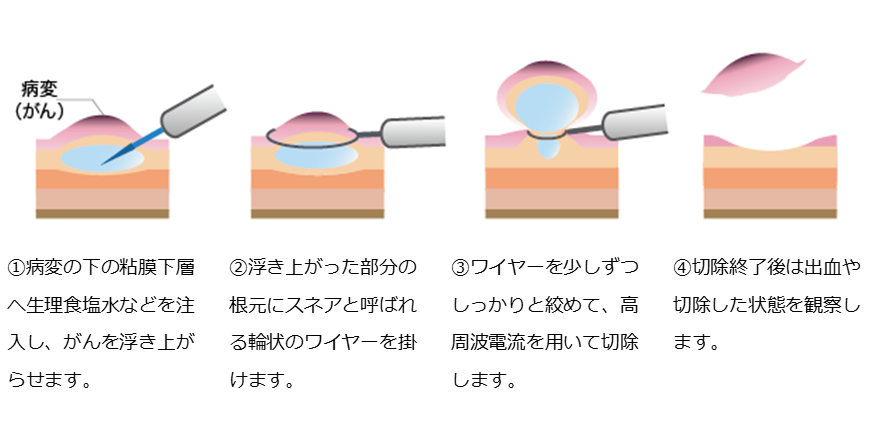
図.内視鏡的粘膜切除術(EMR) (国立がん研究センターがん情報サービス「食道がん」から引用)
EMRは、短時間で治療でき、治療自体の安全性は高く外来治療も可能ですが、大きながんを一括で切除することが難しく、がんを分割して切除するために、がん細胞を取り残してしまうことがあります(再発率が約20%)。そのため、取り残しのないように10mm以下の小さながんを対象にこの治療を行っています。大きながんに対しては、ESDを主に行っています。
注:内視鏡治療が行える早期の胃がんはほぼ全部ESDに移行している一方で、食道がんではまだおおよそ2割程度はEMRで治療されています。
治療に伴う合併症
内視鏡治療(EMR/ESD)では、切除に伴う出血:0.1%、食道穿孔:(せんこう:食道の壁に穴があくこと):1.6%、切除後の瘢痕(はんこん:傷あとのような状態)性の狭窄(きょうさく:狭くなること):2.7%などの合併症が報告されています。重篤な合併症が生じた場合に備え、胃外科、食道外科とも連携しています。
出典:Tachimori Y, et al.Esophagus. 2019 Jul;16(3):221-245.
2.内視鏡的粘膜下層剥離術(ねんまくかそうはくりじゅつ/ESD:イーエスディー)
ESDは、電気メスを用いて病変周囲の粘膜を切開し、さらに粘膜下層の剥離をして切除する方法です。
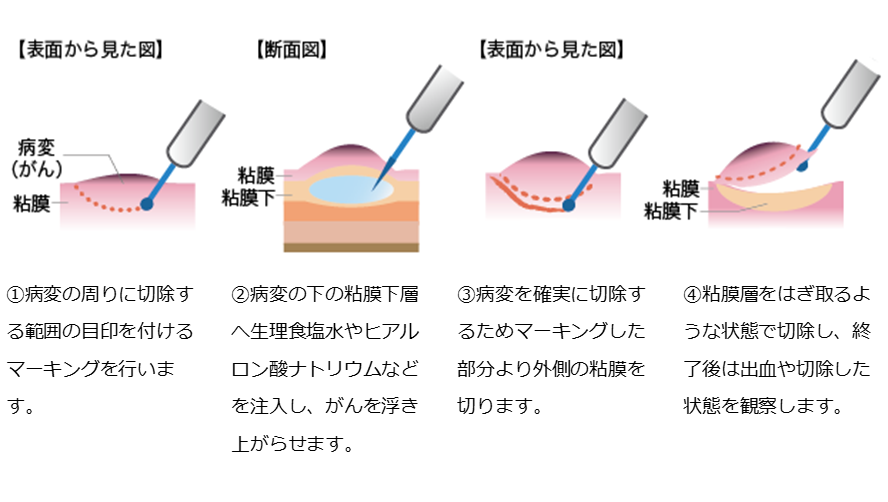
図.内視鏡的粘膜下層剥離術(ESD) (国立がん研究センターがん情報サービス「食道がん」から引用)
ESDは、大きいがんやひきつれのある瘢痕(はんこん)合併例などでも一括で切除できるメリットがあります。一方で、EMRに比べて熟練した手技が必要で、治療時間がやや長くなるデメリットがあります。
治療前日から退院までの流れ
ESDは、入院して行うことがほとんどです。当院での基本的な治療中のスケジュールは下記の通りです。
- 治療前日:入院(当日の朝入院する場合もあります)。消化の悪いもの(脂身の多い肉、海藻、芋類、貝類等)は避け、夜9時以降の食事は控えましょう。
- ESD当日:朝食から絶食です。水分(水・お茶)の摂取、歩行は可能です。午後から治療です。
- ESD後1日目:大きな合併症がなければ、飲水は可能ですが、食事は食べられません。
- ESD後2日目:食事(おかゆから)開始となります。
- ESD後5日目以降:医師の判断により、退院可能となります。
退院後の初回外来時(ESDから約1か月後)に切除した病変の顕微鏡での検査結果(病理結果)を説明します。結果によっては、追加で外科手術や放射線治療、抗がん剤治療などが必要になることがありますが、外来時に担当医から詳しく説明します。
治療に伴う合併症
内視鏡治療(EMR/ESD)では、切除に伴う出血:0.1%、食道穿孔:1.6%、切除後の瘢痕性の狭窄:2.7%など合併症が報告されています。
Tachimori Y, et al.Esophagus. 2019 Jul;16(3):221-245.
3.がん細胞に光感受性薬剤を使ったレーザー治療; 光線力学療法(こうせんりきがくりょうほう/ PDT:ピーディーティー)
PDTは、食道局所にがんが遺残、または再発した方を対象とした、内視鏡を用いたレーザー光線による治療です。食道がんの化学放射線療法後、または放射線療法後にがんが治りきらなかったあるいは再発した場合、速やかに何らかの治療を行う必要があります。PDTは、がんに選択的に集まる特殊な薬を注射した後、がんの部分にレーザー光線を当てることによって起こる光化学反応を利用したレーザー治療です。
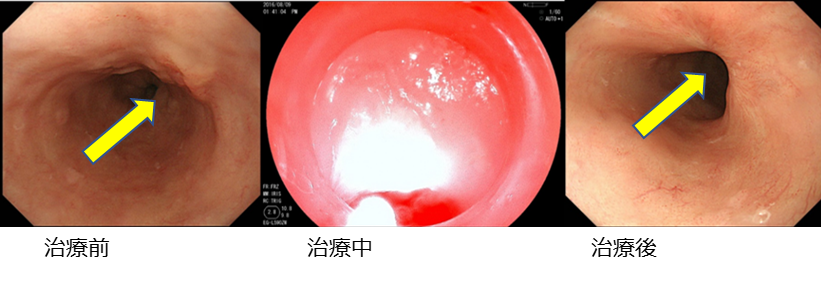
図.光線力学療法(PDT)
消化器分野では胃がん、食道がんでの保険適応が認められている治療法で、内視鏡切除(EMRやESD)が難しいような早期がんに対して行われています。2015年に放射線治療後再発食道がんに対して承認された“レザフィリン”は新しい光感受性物質で、従来の薬と比べると遮光期間が短く、日光過敏症の頻度が少ないため、体への負担がより少なくなっています。当科では、この治療に開発当初から関わっており、治療件数は国内随一です。
治療の流れ
- 光感受性物質であるレザフィリンを血管内に注入します。
- 投与して4時間から6時間ほど経過してから、食道がんにレーザーによる照射を行います。
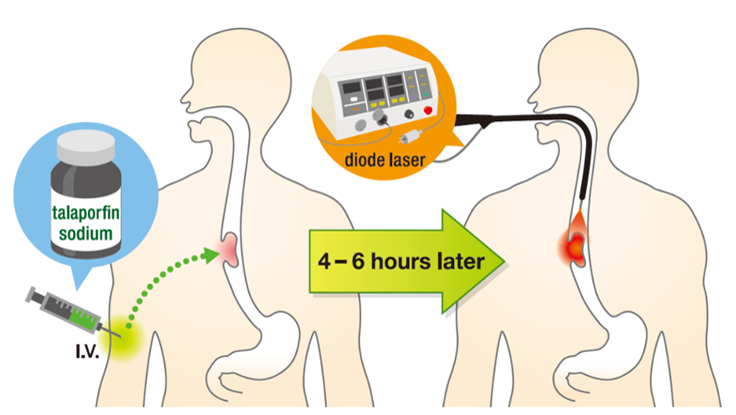
出典:Yano T, et al. Oncotarget. 2017 Mar 28;8(13):22135-22144.
レザフィリン投与後2週間は、光過敏反応(日焼けの症状)が出る可能性があります。直射日光を避けるために、帽子、サングラス、手袋など着用が必要となります。
治療前日から退院までの流れ
当院での基本的な治療スケジュールは下記の通りです。
- 治療前日:入院(当日の朝入院する場合もあります)。消化の悪いもの(脂身の多い肉、海藻、芋類、貝類等)は避け、夜9時以降の食事は控えましょう。
- PDT当日:朝食から絶食です。水分(水・お茶)の摂取、歩行は可能です。朝に病室にてレザフィリンを投与します。
- PDT後1日目:朝に内視鏡検査を行います。追加でレーザー照射を行う場合があります。飲水は開始となりますが食事は食べられません。
- PDT後2日目:血液検査を行います。前日にレーザー照射を行った場合は内視鏡検査を行います。食事は食べられません。
- PDT後3日目:食事(おかゆから)開始となります。
- PDT後7日目:術後の確認のため、内視鏡検査を行います。手の甲に光を当て光過敏反応のチェックを行います。
- PDT後9日目以降:医師の判断により、退院可能となります。
退院後の初回外来時(PDTから約3週間後)に内視鏡検査を行い、検査後治療経過の説明をします。また治療後5年間は再発チェックのため、定期的な検査が必要となります。外来の際に担当医から詳しく説明します。
治療に伴う合併症
PDTでは、軽度の食道痛(53.8%)、発熱(30.8%)、食道狭窄(7.7%)など合併症が報告されております。治療後に十分な遮光を行うことにより光線過敏反応はみられておりません。
出典:Yano T, et al. Oncotarget. 2017 Mar 28;8(13):22135-22144.
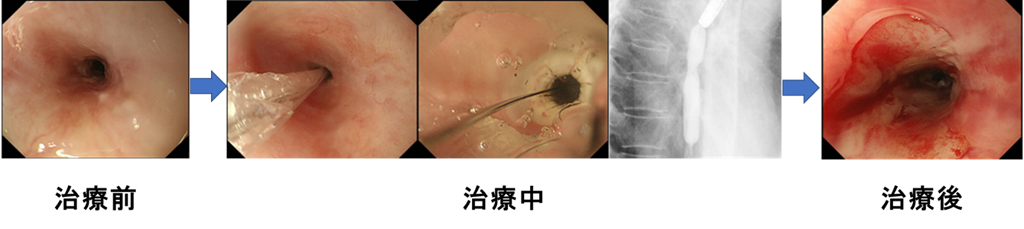
4.内視鏡的食道拡張術(かくちょうじゅつ/ EBD)
食道がんの治療は、内視鏡治療、外科手術、化学放射線療法と多岐にわたっています。さまざまな治療によってがんが完全に治っても、一部の患者さんには食道に狭窄(きょうさく:狭い部分)が残ってしまいます。すると、食事がスムーズに通らなくなり、つかえ感が出現します。このような患者さんに対して、内視鏡下にバルーンと呼ばれている風船のような器具を使い、拡張を行います。多くの患者さんが一回の拡張術では症状改善が得られにくいため、定期的に繰り返すことにより、比較的スムーズに食事がとれるようになります。
東病院では基本的に外来通院での治療を行っています。
治療に伴う合併症
EBDの合併症には、出血と穿孔:0.1%から0.3%があります。出血のほとんどは自然に止血されますが、出血が止まらない場合には内視鏡的に止血術を行うこともあります。また、拡張術により食道の壁が裂けてしまう、穿孔という合併症が起こる可能性もあります。
参考情報:https://www.uptodate.com/contents/complications-of-endoscopic-esophageal-stricture-dilation
5.内視鏡的食道ステント留置術(りゅうちじゅつ)
食道がんの患者さんで、食事を摂るのが難しい患者さんに内視鏡を使って食道内にステントを留置する治療法です。食道がんの進行により、食道が狭くなり食事がとれなくなるため、ステントを挿入し、狭窄(きょうさく:狭い部分)を広げてあげることで流動食がとれるようになり、栄養面での不安が少なくなります。
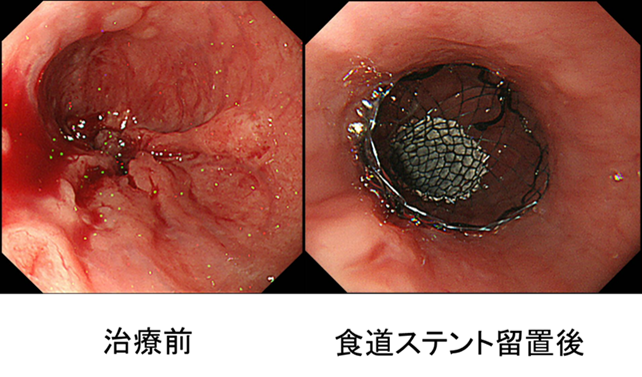
図.食道ステント留置術
治療前日から退院までの流れ
当院では基本的に入院での治療を行っています。当院での基本的な治療スケジュールは下記の通りです。
- 治療前日:入院(当日の朝入院する場合もあります)。消化の悪いもの(脂身の多い肉、海藻、芋類、貝類等)は避け、夜9時以降の食事は控えましょう。
- ステント留置当日:朝食から絶食です。水分(水・お茶)の摂取、歩行は可能です。
- ステント留置後1日目:朝にレントゲン検査を行います。ステントの位置が確認でき次第、飲水は開始となりますが食事は食べられません。
- ステント留置後2日目:食事(おかゆから)開始となります。
- ステント留置後4日目以降:医師の判断により、退院可能となります。
治療に伴う合併症
食道ステント留置術の合併症には、食道痛:1%、胃酸逆流症状:1%、ステント逸脱(ずれること):9%、ステント内再狭窄:32%があります。ステント逸脱やステント内再狭窄を来した場合は、新たに食道ステントを留置することがあります。
出典:Medeiros VS, et al. Gastrointest Endosc. 2017 Aug;86(2):299-306.
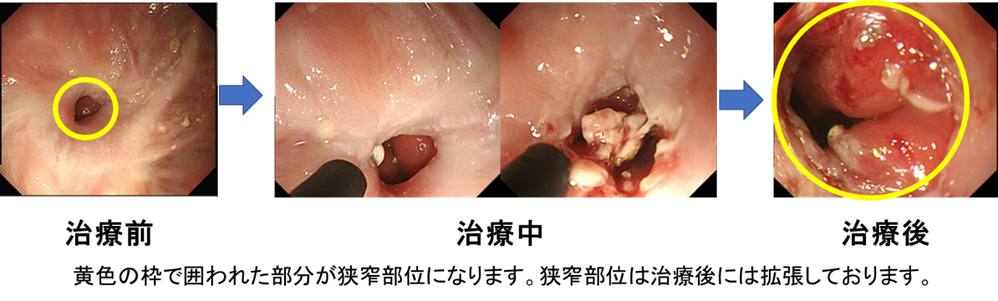
6.内視鏡的食道狭窄解除術(きょうさくかいじょじゅつ/ Radial incision cutting (RIC) 法)
内視鏡的食道拡張術で改善しない、食道良性狭窄(きょうさく)に対する治療方法です。治療は、内視鏡の鉗子口から電気メス挿入し、狭窄部に放射状に切開を入れ、全周にわたって狭窄部の組織を削ぎ落とします。
当院では基本的に外来通院での治療を行っています。
治療に伴う合併症
RICの合併症には、穿孔(食道の壁が裂けること):3.5%が起こる可能性があります。
出典:Muto M, et al. Gastrointest Endosc. 2012 May;75(5):965-72.