トップページ > 診療科・共通部門 > 外科系 > 食道外科 > 1.⾷道がんとは
1.⾷道がんとは
目次
1-1.⾷道とは
「⾷道」はいわゆる「のどぼとけ」のすぐ下から始まる全⻑約25cm程度の消化管の⼀部です。⼀般には少しなじみの薄い臓器かもしれませんが、その役割はほぼ「⾷事を通過させること」です。消化管というと、消化吸収にかかわる「胃→⼗⼆指腸→⼩腸→⼤腸」などの腹部の臓器が主ですが、この頚部(けいぶ)から胸部にかけての領域では「⼝→咽頭(いんとう)→⾷道」という⼀連の⾷事を輸送するための消化管が存在しています。
⾮常に単純な臓器ではありますが、しかしひとたび食道にがんが⽣じると、⾷事が通過しないという⼤変困ったことになります。⾷道がんの治療では、「咽頭→⾷道→胃」などの⾷道の前後の臓器が⼤きく関連してきます。
⾷道は主に「頚部(けいぶ)」⾷道と「胸部」⾷道に⼤別されます。
⼤部分が胸部⾷道であるため⾷道がんのほとんどは胸部⾷道がんとなりますが、⽐較的稀な⾷道がんとして頚部⾷道がんがあります。
また⾷道と胃の境界領域に発⽣する⾷道胃接合部がんが⽣活の欧⽶化に伴い増加しているとされており、⾷道内を⼤きく占拠する場合には胸部⾷道がんに準じた⼿術が必要となることも多いがんです。
1-2.⾷道がんの症状
典型的な⾷道がんの症状は、⾷事の際のつかえ感・違和感・痛みなどですが、⾷道がんの部位によっては、⼼窩部(しんかぶ)不快感、胸焼け、声のかすれ(嗄声)、むせ込み(誤嚥)、喉が痛い(咽頭痛)など、様々な症状が現れます。ただし、これらの症状のほとんどは⾷道がんがある程度進⾏してから出現することが多く、症状を⾃覚して内視鏡検査を⾏った場合に発⾒された⾷道がんはほとんどが進⾏⾷道がんであり、しっかりとした治療が必要となります。
1-3.⾷道がんの進⾏度・病期分類
⾷道がんが治るか治らないかは、がんがどれだけ全⾝に広がっているかによります。しかし、これを治療前の段階で正確に診断することは現在の医学では難しく、各種検査に基づいて「予測する」にとどまらざるを得ないのが現実です。これを臨床診断と⾔います。
⾷道がんの進⾏度は以下の(1)壁深達度(T因⼦)、(2)リンパ節転移(N因⼦)、(3)遠隔転移
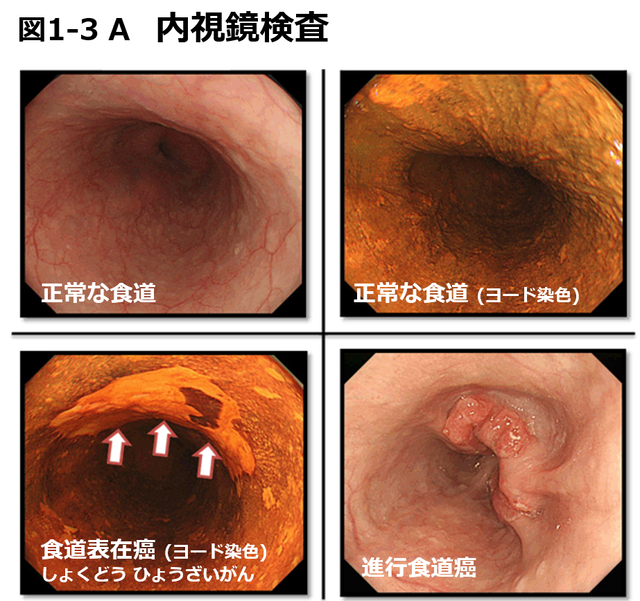
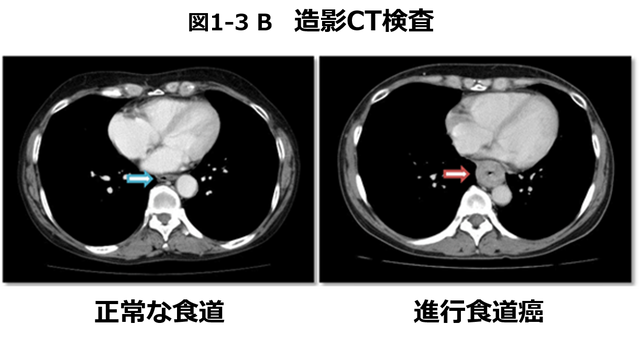
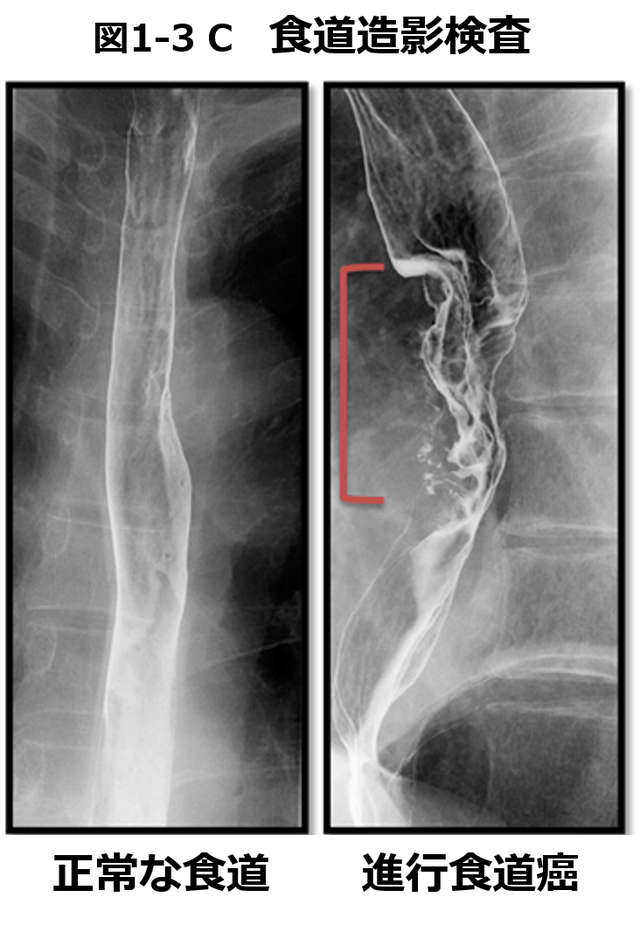
(M因⼦)の3つの観点から評価されて、これは胃がん・⼤腸がんなどの消化管がんと同様です。これらを評価する上で中⼼となる検査は内視鏡検査およびCT検査であり、必要に応じて、これらに加えてMRI検査やPET-CT検査などを必要に応じて⽤います。⾷道がんの場合には腫瘍の局在(=部位)も重要であるため、バリウムを飲んで⾏う⾷道造影検査も⾏われます。
【図1-3 A】内視鏡検査
【図1-3 B】CT検査
【図1-3 C】⾷道造影検査
⾷道がんの進⾏度・病期(ステージ)分類
現在の⽇本では、主に以下の2種類の分類が使⽤されており、それぞれが数年毎に改定されるため、病期分類の決定には複数の⽅法があるのが実際です。しかし細かい違いは本質的ではなく、おおまかな病期を理解する⽅が⼤切です。
- ⽇本⾷道学会・⾷道がん取扱い規約
- 国際対がん連合 UICC (Union for International Cancer Control) によるUICC-TNM分類
【図1-3 D】
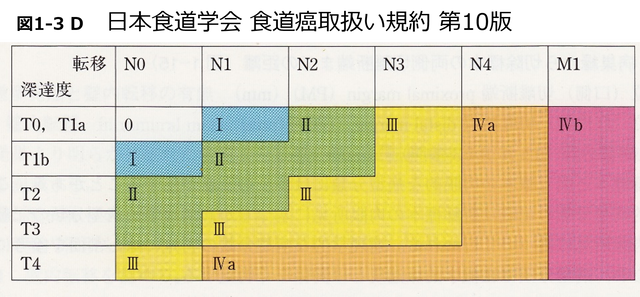
⽇本⾷道学会・⾷道がん取扱い規約 第10版 (2007年発⾏)より引用
【図1-3 E】
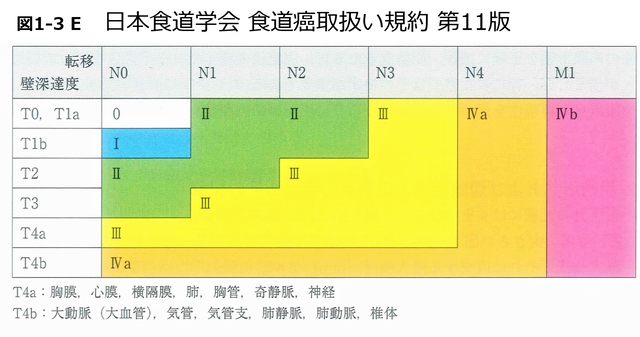
⽇本⾷道学会・⾷道がん取扱い規約 第11版 (2015年発⾏)より引用
(1) 壁深達度 (T因⼦)
⾷道がんの進⾏度はまず、深達度といってどのくらい「根が深いか︖」「どのくらい深部まで浸潤しているか︖」という観点から診断されます。これを推測することの最⼤の⽬的は「どのくらい全⾝にがんが進んでいるか」を推測することにあります。そしてその「根の深さ」は現時点ではがんの広がりを推し量る⼿段の1つとして重要です。ただし、根の深さは直接知ることはできません。内視鏡で⾒えるのは表⾯だけなので 下記の図のように表⾯(⽔⾯上)の⾒た⽬から、根の深さ(⽔⾯下)を推測しなければなりません。
【図1-3 I】

⾷道がんの深達度=(根の深さ)には以下のように各段階があります。
まだ表層にとどまっている段階では、その診断には内視鏡検査が有⽤ですが、ひとたび進⾏がんとなると隣接する他の臓器に浸潤しているかどうか?が診断のポイントとなるため、造影CT検査の⽐重が⼤きくなります。また⾷道造影検査は深達度に加えて部位の確認や狭窄の有無もわかる有⽤な検査です。
⾷道がんがどの層に及んでいるかによって、T因⼦=深達度(=根の深さ)がT1~T4までの各数字で表現されます。
消化管がんのほとんどは、原則として粘膜からがんが⽣じます。⼀部の例外を除いて深部からがんが発生することはありません。どんながんでも最初は粘膜がん(Mがん)だったのです。
粘膜がんもさらに細かく、上⽪内(EP)、粘膜固有層(LPM)、粘膜筋板(MM)と浸潤の程度が三分割されます。詳しくは、国立がん研究センター がん情報サービス「食道がん 1.病期と治療の選択」(がん情報サービスにリンクします)をご覧ください。
粘膜がんである限りは⼀部の例外を除いて(脈管侵襲陽性のMMがんなど)、リンパ節転移を⽣じる可能性が5%未満と⾮常に低いことが知られており、多くが⼿術ではなく内視鏡治療の適応となります。ただし、例外的に全周性病変などで⼿術が必要となるケースもあります。
⾷道がんも粘膜がんで根が浅いうちは表⾯の凹凸も乏しく、内視鏡検査でも指摘できないケースがあるのも事実です。リンパ管が豊富な粘膜下層にがんが浸潤すると、⼀定の確率でリンパ節転移を起こすことが知られており、約30-40%のリンパ節転移頻度があるとされています。
粘膜下層にがんが浸潤するころになると、がんはより広く、凹凸不整も⽬⽴つようになります。しかしこの段階で⾒つかったがんですら、リンパ節転移を⽣じている可能性が⼗分にあるという点は、⾷道がん治療が難しいことの理由の⼀つです。
粘膜下層への浸潤を超えて固有筋層への浸潤をするころから、CTでも「塊」としてその存在をとらえられるようになることが多く、リンパ節の転移頻度もさらに⾼率となります。
なんらかの症状をきっかけとして発⾒される食道がんのほとんどはすでに筋層を突き破り、⾷道外膜への浸潤を伴う深達度T3(図1-3 N)といわれる進行⾷道がんです.このころには⾷事の通過に影響して狭窄(きょうさく)症状(=食道が狭くなること)が出現することも多くなってきます(図1-3 O)。
さらに進⾏すると隣接する他の臓器への浸潤を伴う状態へと進展していきます。切除することができない重要臓器に浸潤した深達度T4bの⾷道がんは、残念ながら⼿術でがんを取りきることができないと判断されてしまいます。
(2) リンパ節転移 (N因⼦)
先に述べたように⾷道がんはリンパ節転移を起こしやすいがんとして知られています。このがんのリンパ節転移を通じた広がりの程度を「N0/1/2/3」と表現しています。
clinical N0(=cN0)は「リンパ節転移がない」ことを表しますが、これはあくまでCTなどの検査上は指摘できないという状態=「⽬に⾒えるリンパ節転移はない」ことを表現しています。しかし、実際に治療を⾏う上では「⽬に⾒えない転移がある」かどうかが⼤切になってきます。
(3) 遠隔転移 (M因⼦)
遠隔転移とは、主に血液の流れとともにがん細胞が全身に広がってしまって生じた肝臓や肺などの他臓器への転移を指します。このような遠隔転移がある場合には、多くの場合には局所的に⾷道がんを取り除くことが、体にとってプラスになることはありません。全⾝のがんに対して効果が期待できる抗がん剤治療(化学療法)が適応となります。
ここでもあくまでポイントはリンパ節転移と同様に、clinical M0(=cM0)ということは「⽬に⾒える転移がない」ことを⽰しているということです。⽬に⾒える転移がなかった場合であっても、⼿術してがんを取りきった後に、遠隔転移が⽬に⾒える状態になって出現してくる可能性は残っており、一般にこれを「再発」と呼んでいます。再発はもともと何もないところに⽣じるのではなく、すでにがんが⾒つかったときには⽬に⾒えない形でがんが転移していたものと考えられます。
1-4.⾷道がんと⾔われたら・・・
⾷道がんは特に、⼿術、内視鏡治療、放射線治療(陽⼦線治療)、化学療法と多くの治療選択肢の可能性がある疾患です。しかし、罹患頻度が⽐較的少ないため、いずれの治療についても専⾨性が⾼く、残念ながらどの病院でも同じような治療が受けられるとは⾔えないことも多いかもしれません。
われわれ国⽴がん研究センター東病院は、いずれの治療においても良い治療を提供する準備をしながら、さらなる治療成績の向上を⽬指して研究・研鑽を続けています。