トップページ > 診療科・共通部門 > 外科系 > 胃外科 > 病気と治療について > 胃がんの手術について
胃がんの手術について
国立がん研究センター東病院 胃外科の紹介動画(約2分半)
胃がんの手術の基本
がんを確実に除去する範囲で胃の切除範囲を決めるとともに、決められた範囲にある胃周囲のリンパ節を、まわりの脂肪組織とまとめて切除します(リンパ節郭清:かくせい)。これらのリンパ節にはがん細胞が転移している可能性があるからです。切除した後は、食事が摂れるように消化管をつなぎ合わせます(再建術)。
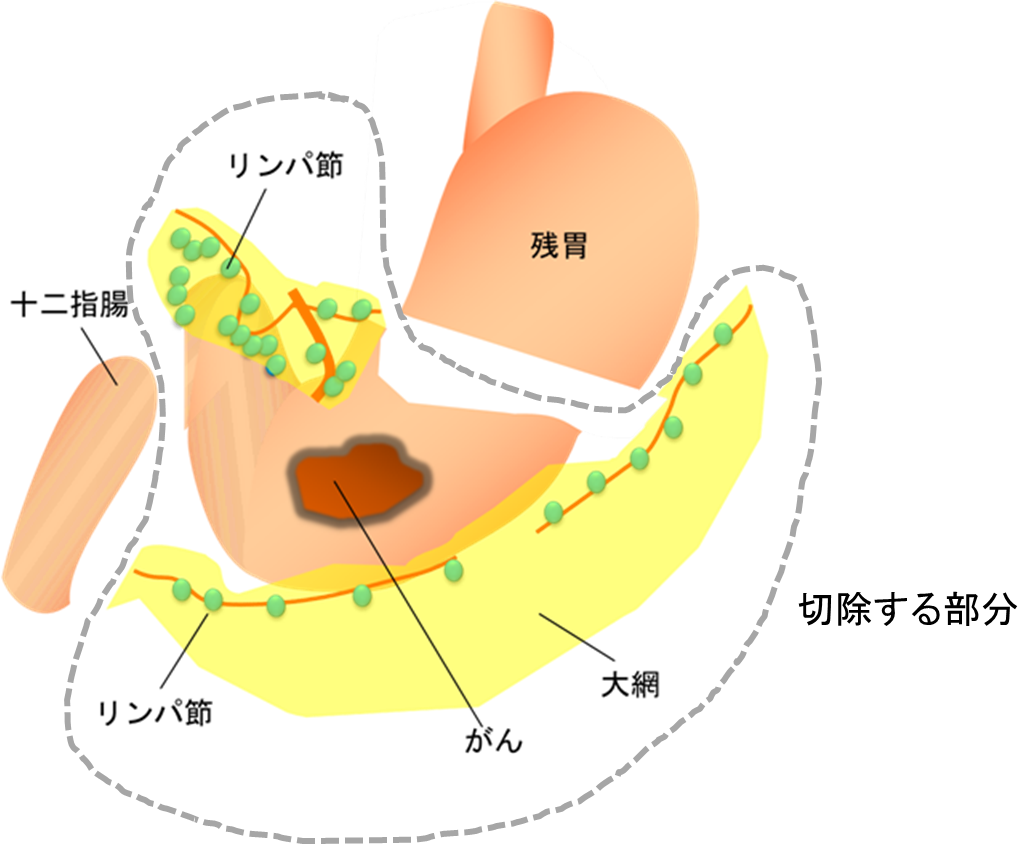
図1:胃がん手術のリンパ節郭清(かくせい)
手術方法
胃全摘術
胃上部にかかる進行胃がん、あるいは胃上部にかかる早期胃がんで幽門(ゆうもん)側の胃を半分以上残すことが困難な場合に選択される手術方法です。
切除する部分:噴門(ふんもん)・幽門(ゆうもん)を含めた胃の全体
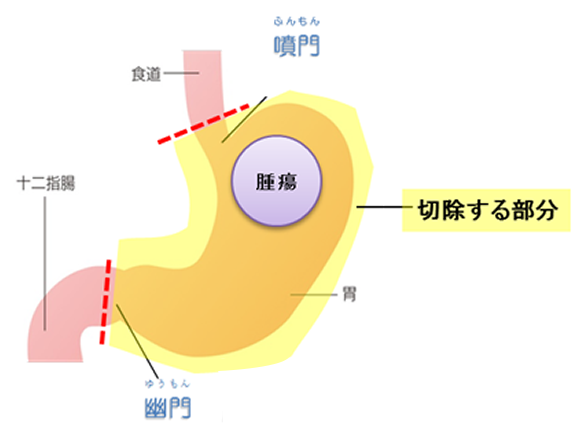
再建方法:食道と小腸(空腸:くうちょう)および空腸同士を吻合(ふんごう:つなぎあわせること)します(ルーワイ法)。
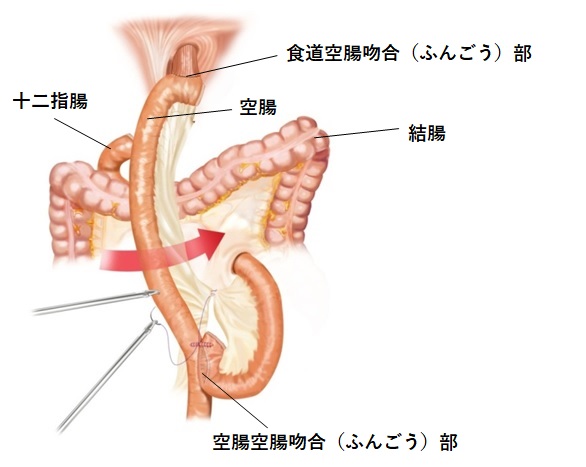
図2:胃全摘術・ルーワイ法再建
幽門側(ゆうもんそく)胃切除術
噴門(ふんもん)にかからない胃がんに対し行われる、一般的な手術方法です。
切除する部分:幽門(ゆうもん)を含めて胃の出口側約3分の2を切除します。
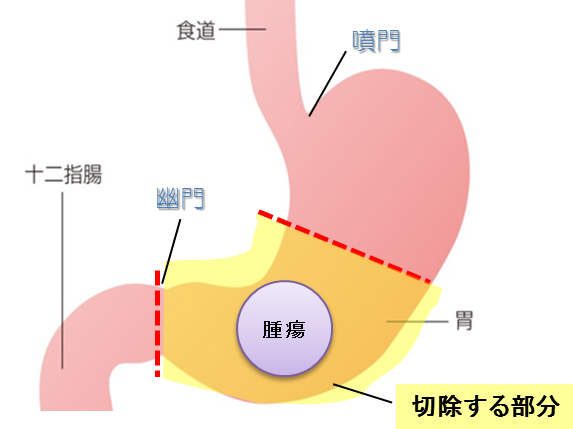
再建方法:噴門側の残胃と十二指腸または小腸をつなぎ合わせます(ビルロートI法)。
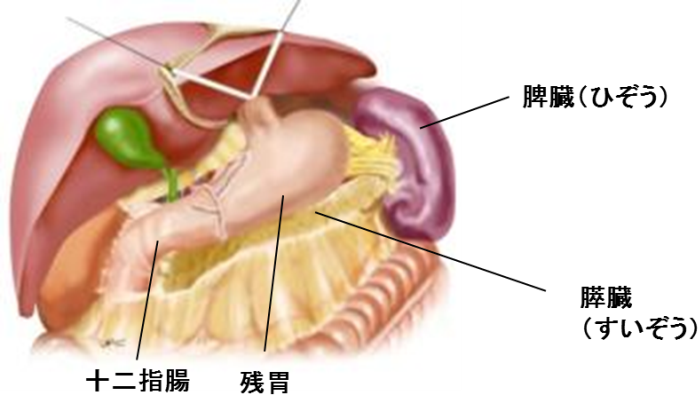
図3:幽門側胃切除術・ビルロートI法再建
再建方法:噴門(ふんもん)側の残胃と小腸(空腸:くうちょう)をつなぎ合わせます(ルーワイ法)。
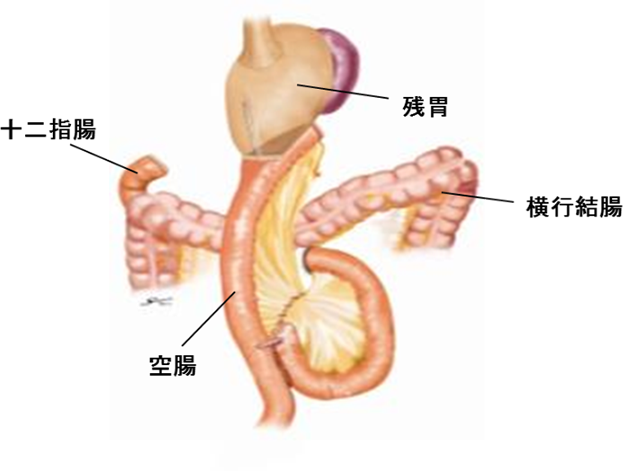
図4:幽門側胃切除術・ルーワイ法再建
幽門(ゆうもん)保存胃切除術
胃体部の早期がんのうち、噴門(ふんもん)・幽門(ゆうもん)から一定の距離が離れた患者さんに行われる手術方法です。幽門が温存されるため、ダンピング症状や貧血・体重減少が起こりにくいですが、うっ滞(胃もたれ)や逆流症状が起こることがあります。また、残った胃に新たな胃がんができることがあるため、定期的な内視鏡による観察が必要です。
切除する部分:幽門(ゆうもん)・噴門(ふんもん)は切除せず、その間の胃を切除します。
再建方法:噴門側の残胃と幽門側の残胃をつなぎ合わせます。
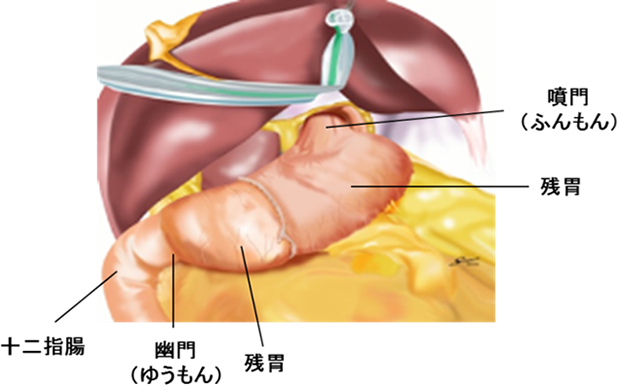
図5:幽門保存胃切除術
噴門側(ふんもんそく)胃切除
胃上部の早期胃がんで、幽門(ゆうもん)側の胃を半分以上残すことが可能な場合、また、食道胃接合部がん(食道と胃のつなぎ目にできるがん)に選択される手術方法です。再建法(食物や消化液の通り道を確保するために、食道や残った胃、小腸をつなぎ合わせること)、はダブルトラクト法または食道残胃吻合法を行います。
特徴として、胃全摘術に比べて体重減少や貧血が起こりにくいですが、残った胃に新たな胃がんができることがあるため定期的な内視鏡による観察が必要です。
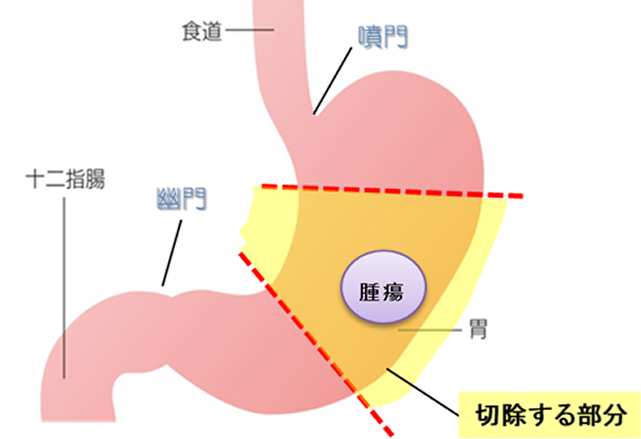
切除する部分:噴門(ふんもん)を含めて胃の上部約3分の1から2分の1の範囲を切除します。
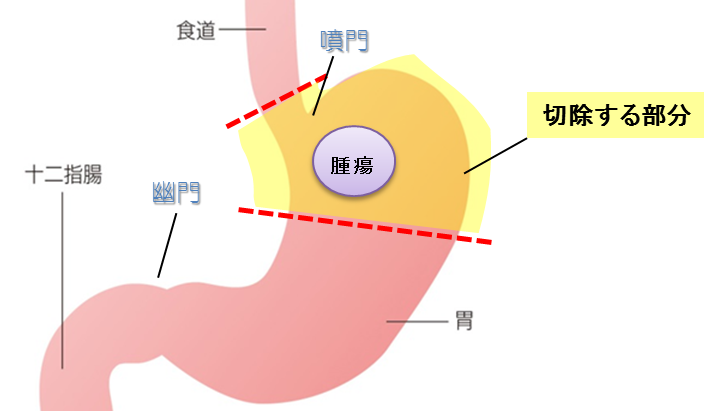
再建方法1:食道と残胃の間に空腸をつなぎ合わせます。食べ物は食道から空腸を通るルートと、食道・空腸・残胃を通るルートの2つの通り道ができます。
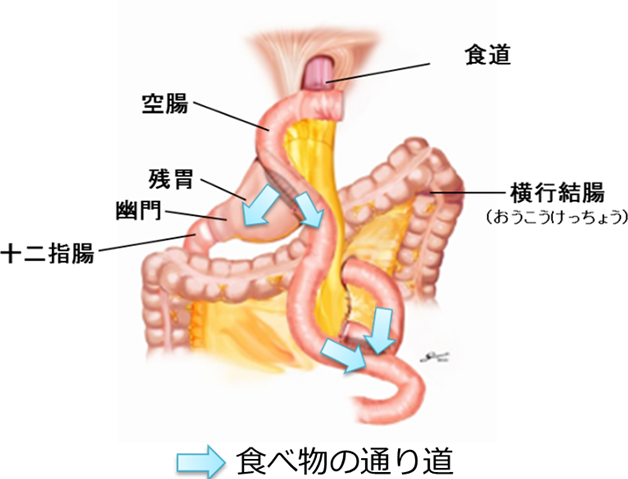
図6:噴門側胃切除・ダブルトラクト法再建
再建方法2:食道と残胃をつなぎ合わせます。残胃から食道への逆流予防のために、つなぎ目に逆流防止弁のような構造を手術中につくります。
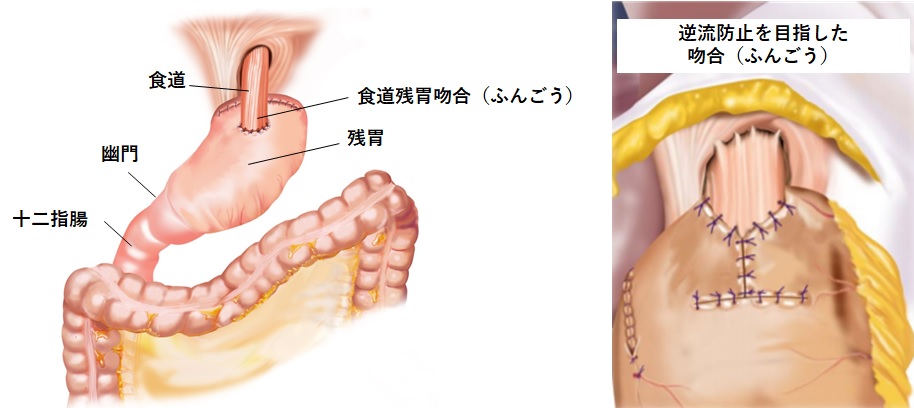
図7:噴門側胃切除・食道残胃吻合(しょくどうざんいふんごう)
胃がん手術の入院期間について
当院では、胃がん手術後に患者さんが安心して回復し、できるだけ早く日常生活に戻れるよう、体への負担が少ない手術と丁寧な術後管理を行っています。
近年は、ほぼすべての患者さんにロボット支援手術や腹腔鏡手術などの低侵襲手術を行っています。創の小さい手術であり、術後の痛みが少なく、体の回復が早いことが特徴です。当院における胃がん手術の平均入院期間は、8日間(術後の平均入院日数は7日間)です。これは、全国平均の入院期間約16日(厚生労働省DPC公開データより)と比べて、短い期間となっています。
なお、入院期間は手術の内容や患者さんの年齢、持病の有無、術後の回復状況によって個人差があります。入院期間についてご不明な点がありましたら、外来受診時や入院中に医療スタッフへご相談ください。
手術に伴う合併症
出血
術中に500ml以上の出血があった場合は輸血を考慮します。術後(帰室後)に出血が発生した場合は、再手術による止血、胃カメラを使った止血、血管カテーテルを使った塞栓(そくせん)止血(金属コイルを使用します)などを行うことがあります。縫合(ほうごう)不全
腸管を吻合(ふんごう/つなげること)した部位が、術後うまくつながらない合併症です。通常は術後3-5日で判明します。治療は絶食・ドレナージ・点滴・経腸栄養チューブによる保存的治療(2-3週間)が基本ですが、腹膜炎が高度な場合は再手術を行う場合もあります。
膵炎(すいえん)・膵液(すいえき)ろう
膵臓(すいぞう)周囲のリンパ節を切除した影響で、術後に膵臓が炎症を起こしたり、膵臓でつくられる消化酵素が腹腔内に漏れ出すことがあります。頻度は3-5%です。症状は上記の縫合不全と似ており、治療もほぼ同様です。
腹腔内膿瘍(ふくくうないのうよう)
お腹の中に細菌がつくと膿瘍(うみ)が出来ます。小さなものでは抗生物質投与、大きな場合は細い管を挿入して体外に排出させます(ドレナージ)。
腸閉塞(ちょうへいそく)
腹腔内で腸管が癒着(ゆちゃく)で屈曲(くっきょく)したり、ねじれたり、狭い隙間にはまり込むことで食べ物や消化液が通過障害を起こす場合があります。術後早期のみならず、退院後に時間をおいて発生する場合もあり、嘔吐・腹満・腹痛の症状があれば病院を受診する必要があります。
胆(たん)のう炎
術後に胆汁を排出する機能が低下するため、胆のう炎を発症することがあります。絶食・抗菌薬投与による保存的治療が基本ですが、ドレナージや手術が必要になることもあります。
他臓器損傷
手術中に胃以外の臓器(脾臓・肝臓・小腸・大腸・胆管系・腎尿管系・大血管)に損傷が及ぶ合併症です。ドレナージや再手術などが必要になることがあります。
吻合部狭窄(ふんごうぶきょうさく)
腸管をつないだ場所が修復する過程で細くなってしまう合併症です。治療は内視鏡を使った拡張術になります。
その他(心・肺・脳などの合併症)
手術後の生活について
胃切除後遺症・栄養サポート
胃の主な役割は食物を一時的に貯え、少量ずつ十二指腸に送ることです。
この際、胃液は強い酸により消化を助け、また殺菌を行います。
栄養の消化吸収は主に十二指腸以下の小腸の役割で、胃は食物が小腸から消化吸収されやすいように加工し、また造血に関係する鉄やビタミンB12の吸収を補助します。
胃がんを治療するためにこれらの胃の機能が低下、またはなくなりますので、いくつかの胃切除に特有な後遺症が発生する可能性があります。手術の直後には胃を切除した影響がもっとも強く現れますが、3-12か月くらいたつと次第に体が新しい状況に慣れてきます。
東病院では胃切除の術前から医師・管理栄養士・看護師がチームとなって術後の食事等に関する栄養サポートを行っています。また、術後の外来でも栄養管理室にて、食事指導や補助食品の案内なども行っておりますので、お気軽にご相談ください。
代表的な胃切除後の後遺症
小胃症状
胃の一部あるいは全部を失うことによって、すぐにお腹がいっぱいになり食事摂取量が減少します。切除した胃が再生することはないため、個人差もありますが、食事の摂り方を注意すれば体が順応して食事摂取量は徐々に増加していく場合が多いです。少し長い目で見ることが大事です。今までよりもよく噛んで(30回程度)、ゆっくり、そして一度に食べ過ぎないことがポイントです。
体重減少
個人差がありますが、現在の体重よりも10%程度減少する場合が多いです。幽門側(ゆうもんそく)胃切除・幽門(ゆうもん)保存胃切除より、胃全摘・噴門側(ふんもんそく)胃切除で体重減少の程度が大きいです。栄養のあるものを少しずつ摂取することで体重の減少が防げる場合もあります。体重の減少は術後1-3か月くらいにもっとも大きく現れ、術後6-12か月経つとだんだんと増えてきます。元の体重までは戻らないことが多いですが、体重が減少しても日常生活にさほど支障がなければあまり気にすることはありません。
ダンピング症状
a)早期ダンピング
これまでよりも急速に食物が腸内に流れ込むことが原因で、食後30分以内に冷汗・頻脈(ひんみゃく)・動悸(どうき)・全身倦怠感(けんたいかん)などの症状がでます。予防法は、1回の食事量を減らし回数を増やすこと、食事中の水分量を少なくすることなどが挙げられます。早期ダンピングが起こった場合は、頭を高めにして横になって休むとよいでしょう。
b)後期ダンピング
胃から食物などが急速に腸に流れてゆき、摂取した糖質が急速に吸収されると、一過性の高血糖を生じます。それに対してインスリン(血糖値を下げるはたらきをもつホルモン)が過剰に分泌されてしまうことで、さまざまな低血糖症状が食後2-3時間で出現することがあります。予兆がある場合や症状が出現した場合は甘いもの(アメ、ジュース、角砂糖など)を摂取することが有効です。
貧血
鉄分やビタミンB12の吸収が悪くなるため貧血が起こりやすくなります。胃全摘の場合は手術後3-5年後に、ビタミンB12の注射による補充が必要となる場合があります。
胃切除後は鉄分を食事やサプリメントで補充したり、ビタミンCを多めにとることをお勧めしています。
骨粗鬆症(こつそしょうしょう)
カルシウムの吸収が悪くなるため、骨が弱くなりやすいことが知られています。カルシウム(乳製品・小魚など)やビタミンDを多く含む食品(鮭など)を多めに摂ることをお勧めしています。
逆流性食道炎
胃の入口である噴門の機能が失われたり、低下することで消化液の食道への逆流が起こりやすくなり、胸焼けなどの症状が出ることがあります。特に胃全摘や噴門側(ふんもんそく)胃切除の場合に起こりやすいです。病状をみて、内服処方で制御する場合があります。
下痢
胃を切除したことによる脂肪などの消化吸収能の低下、胃酸分泌減少による腸内細菌の種類の変化、食物や水分が小腸内に急速に流れ込むことで腸運動が異常に活発化したり、そのために栄養が腸から体内へうまく吸収されないことなどによって起こりやすくなります。下痢の量や回数が少なく(1日2-3回程度)、他の症状を伴わない場合は様子をみることが多いです。
予防法は、ゆっくり消化の良いものを摂ること、1回の食事量を減らして回数を増やすこと、腸内の環境をととのえる食品(乳酸菌やビフィズス菌の入ったヨーグルト・オリゴ糖)を摂ることなどです。
参考:胃外科・術後障害研究会『胃を切った方の快適な食事と生活のために』(外部サイトにリンクします)
審査腹腔鏡検査について
胃がんの治療方針は病期(ステージ)によって異なります。遠隔転移があるとステージIV(4)となり、基本的に化学療法(抗がん剤治療)の適応となります。
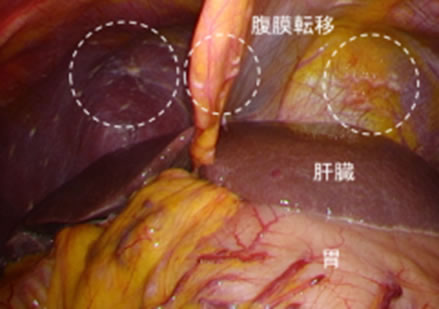
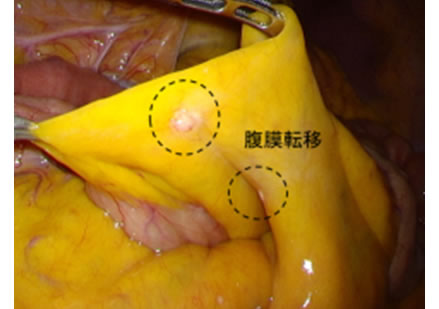
主な胃がんの遠隔転移は、肝転移・領域外のリンパ節転移・腹膜(ふくまく)転移です。腹膜転移とは、胃がんが胃の壁に深く浸潤(しんじゅん)して、がん細胞が胃の外壁からこぼれ落ちることで起こります。
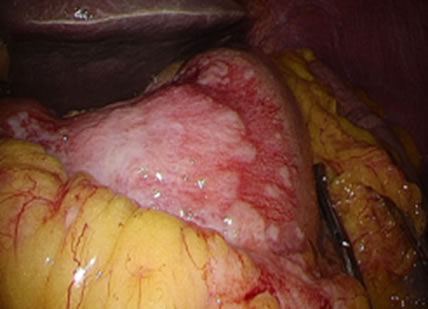
これらは主にCT検査で診断しますが、腹膜転移はCT検査では判断がつかない場合が多くあります。この診断を確実に行うのが審査腹腔鏡(しんさふくくうきょう)検査です。
審査腹腔鏡検査の方法
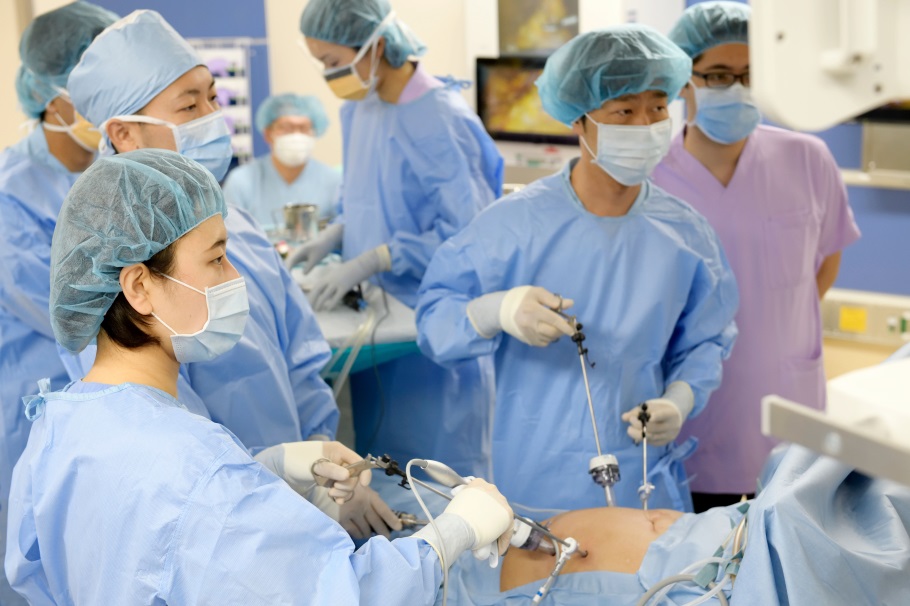
審査腹腔鏡は腹膜転移が疑わしいと判断された胃がん患者さんに行う全身麻酔で行う手術(検査)です。腹腔内に小さな傷からカメラや鉗子(かんし)を挿入し、骨盤内など腹膜転移が起こりやすい場所を観察し、必要に応じて組織を採取します。また、腹腔細胞診(ふくくうさいぼうしん)といって、腹腔内を洗浄した液や腹水を採取し、こぼれ落ちたがん細胞が混じっていないかを調べます。所要時間は30-60分です。検査結果は当日にわかります。
各種画像検査にて「転移なし」とされた進行胃がんの患者さんのうち、約40%で審査腹腔鏡検査で腹膜転移が発見されたというデータがあります。審査腹腔鏡で腹膜播種(ふくまくはしゅ)がないと診断され、その後の開腹手術時に腹膜播種が発見されることも少数(10%前後)あります。
審査腹腔鏡の入院は通常3泊4日で、手術前日に入院し、退院までに審査腹腔鏡の結果をもとに今後の治療方針をご説明します。
図8:審査腹腔鏡で見た胃がん
図9:審査腹腔鏡で見た腹膜転移
●ロボット支援手術についてはこちらをご覧ください
●腹腔鏡下手術についてはこちらをご覧ください