大腸がんとは
口から食べたものは消化管を通り消化、吸収されます。大腸は消化管の最後尾にある1.5mから2mの長さの臓器です。主な仕事は水分を吸収して便の形を作ることであり、最大で1日6Lの水分を吸収できるとされています。大腸は大きく結腸と直腸に分けられ、結腸は更に盲腸、上行結腸、横行結腸、下行結腸、S状結腸に分けられます。
大腸がんとは大腸表面の粘膜から発生する悪性腫瘍の総称です。大腸がんの治療には内視鏡治療、外科治療(手術)、化学療法(抗がん剤治療)、放射線治療など様々な選択肢があります。どの治療が推奨されるかは患者さん毎に異なり、大腸がんの深さ(深達度)に加え、転移、浸潤、腹膜播種の有無などから総合的に判断し決定します。
図1は、大腸の模式図腹部の模式図です。右下から時計回りに盲腸、上行結腸、横行結腸、下行結腸、S状結腸、直腸となり肛門へと繋がります。
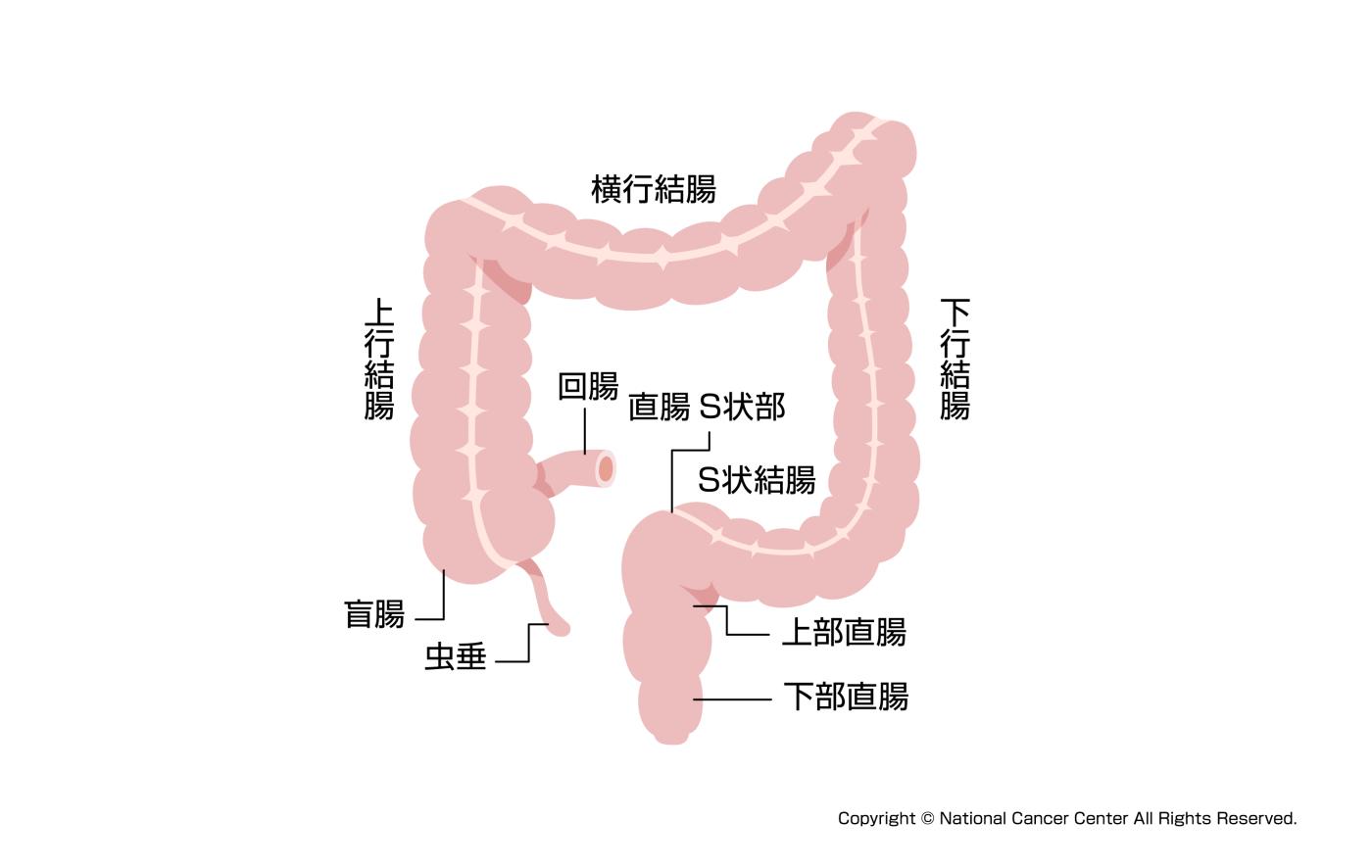
図1:大腸の模式図
目次
- 大腸がんの疫学
1.1家族性大腸腺腫症
1.2リンチ症候群 - 大腸がんの症状
- 大腸がんの検査
3.1便潜血反応検査
3.2注腸検査
3.3大腸内視鏡検査
3.4病理検査
3.5がんの広がりや転移を調べる検査 - 大腸がんの進行度
- 大腸がんの治療
5.1内視鏡治療
5.2外科治療
5.3化学療法 - 大腸がんの再発
大腸がんの疫学
大腸がんの罹患率は50歳代から年齢が上がるにつれ高くなります。男性の方が女性より罹患率、死亡率ともに2倍ほど高いのが特徴です。しかし、発生部位別でみると男性では肺がん、胃がんに次ぐ3位なのに対し、女性では1位となっています。罹患率においても女性では毎年増加傾向にあります。大腸がんは日本人では直腸がん、S状結腸がんが多いとされ、次いで上行結腸がん、直腸S状部がん、横行結腸がん、盲腸がん、下行結腸がんの順になります。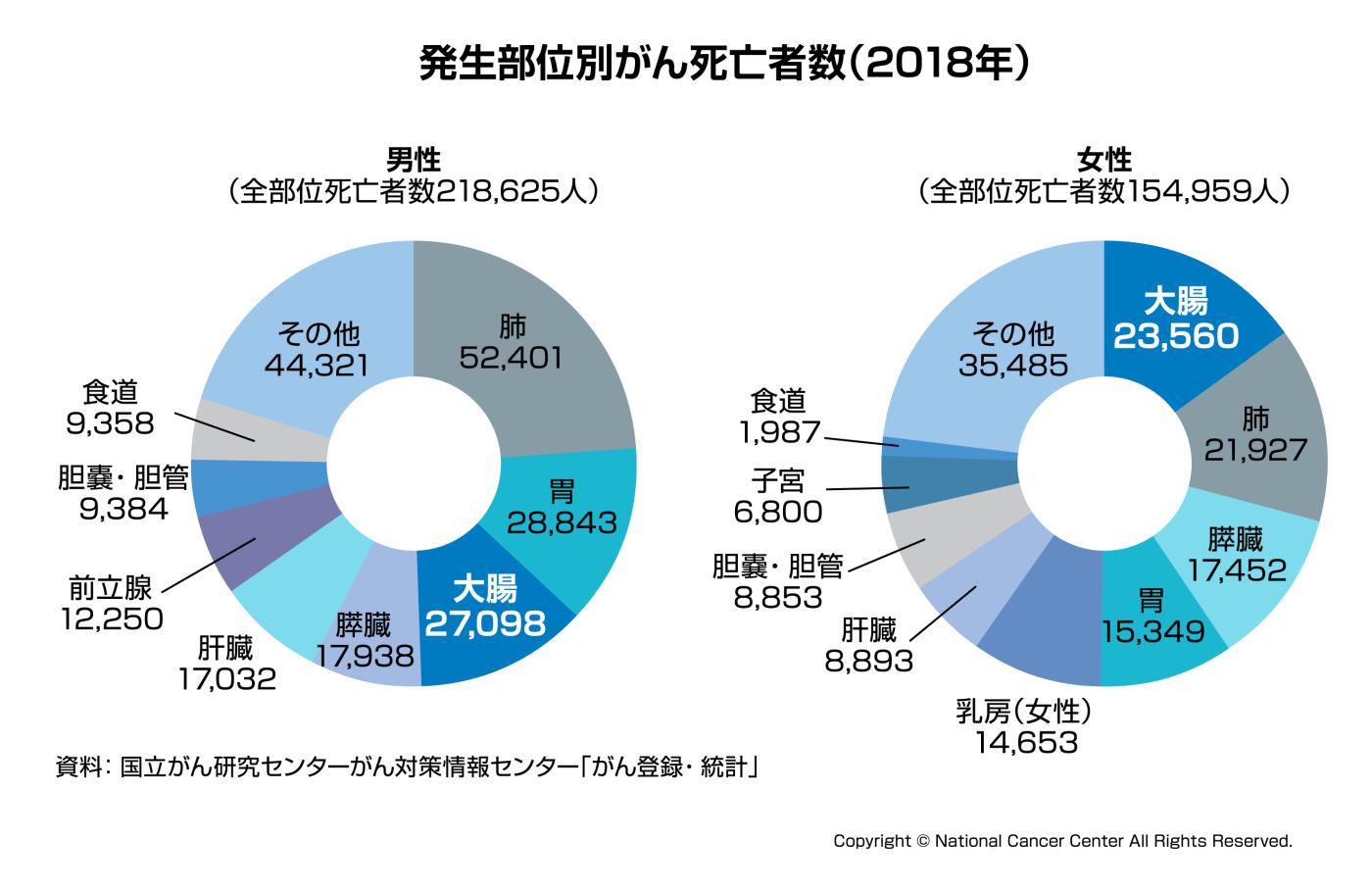
図2:発生部位別がん死亡者数(2018年) 大腸がんはがんによる死因のうち、男性で3位、女性で1位と上位を占めています。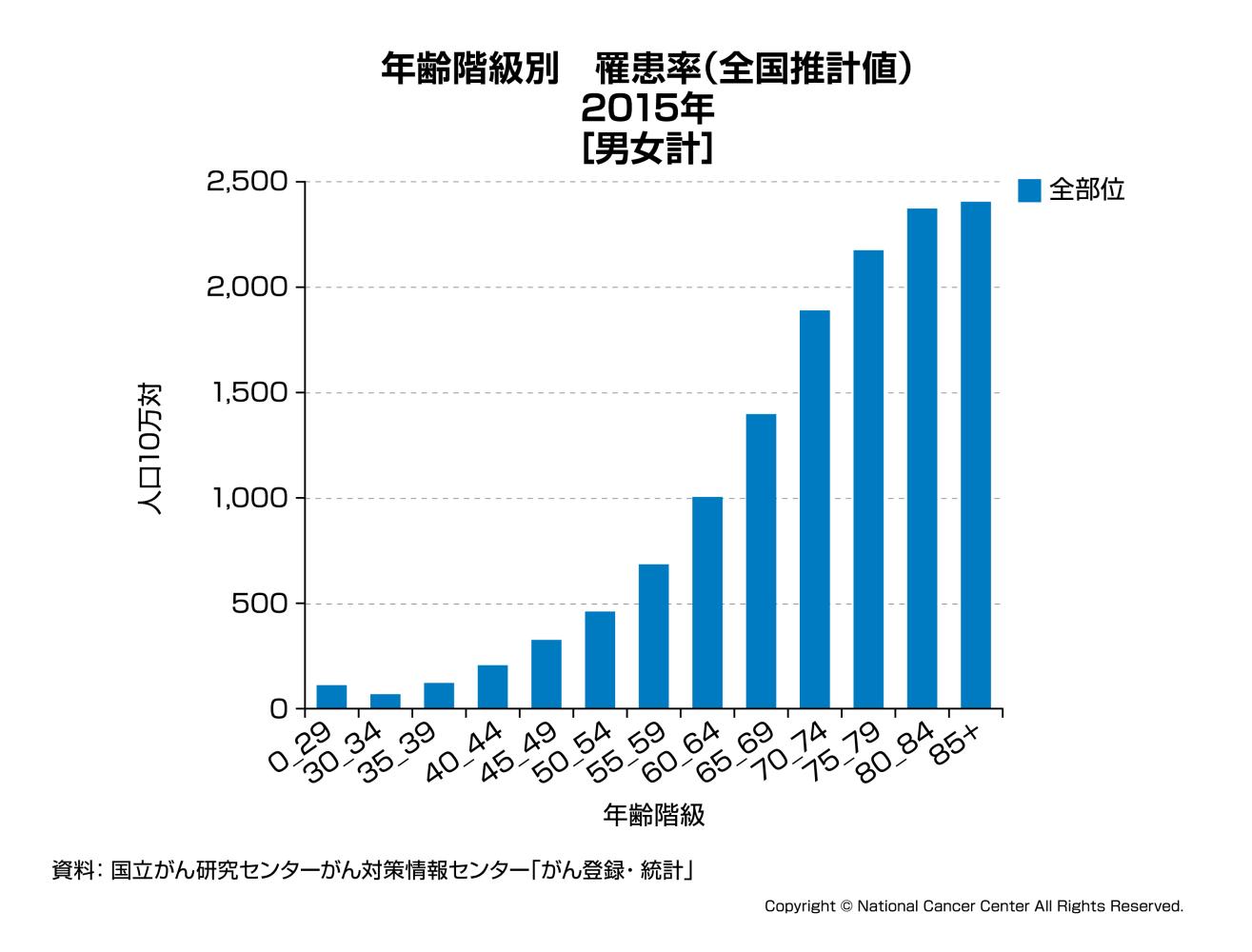
図3: 年齢階級別罹患率
年代別では大腸がんに罹患する人の割合は40代から増え始め、高齢になるほど高くなります。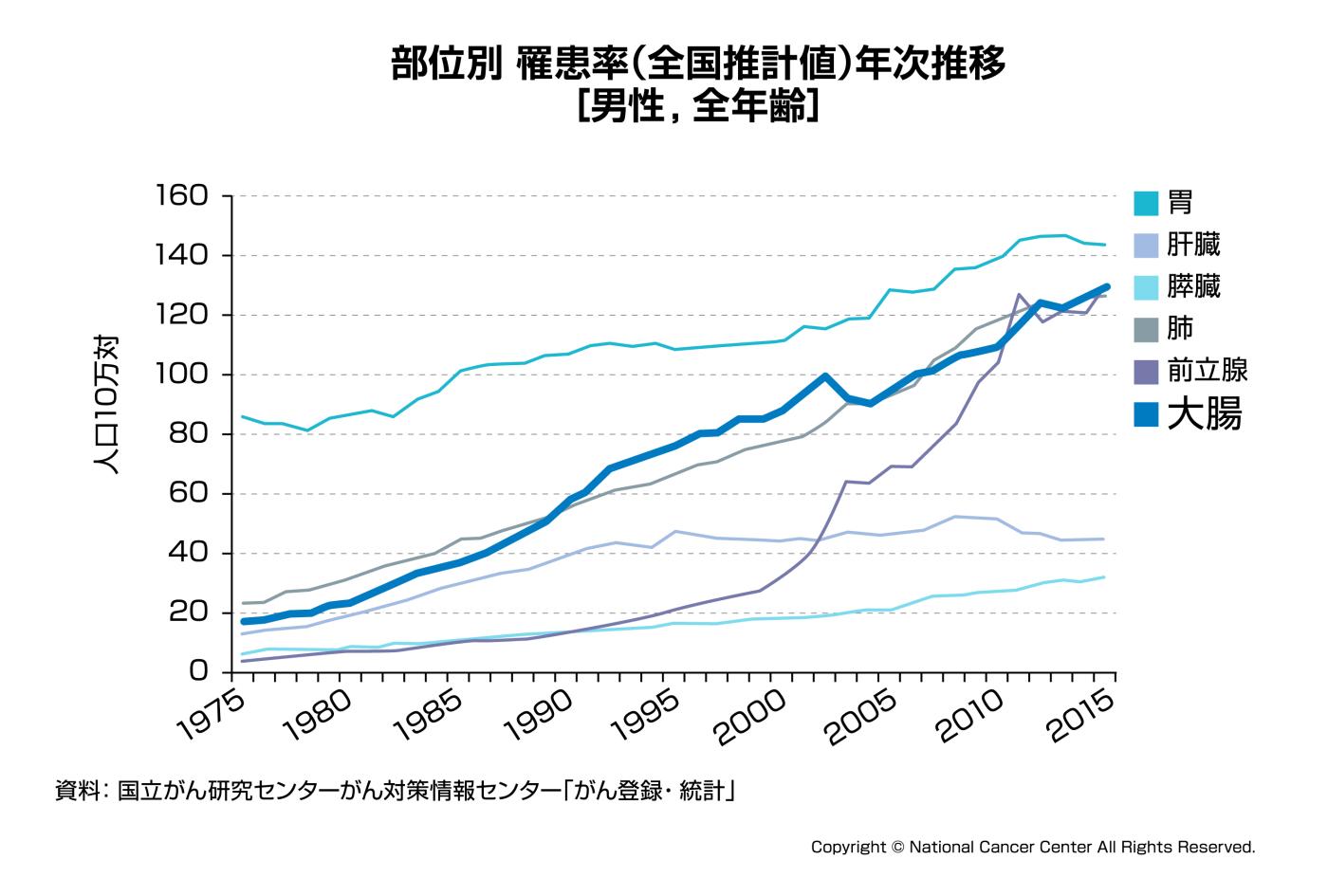
図4-1:部位別罹患率(男性)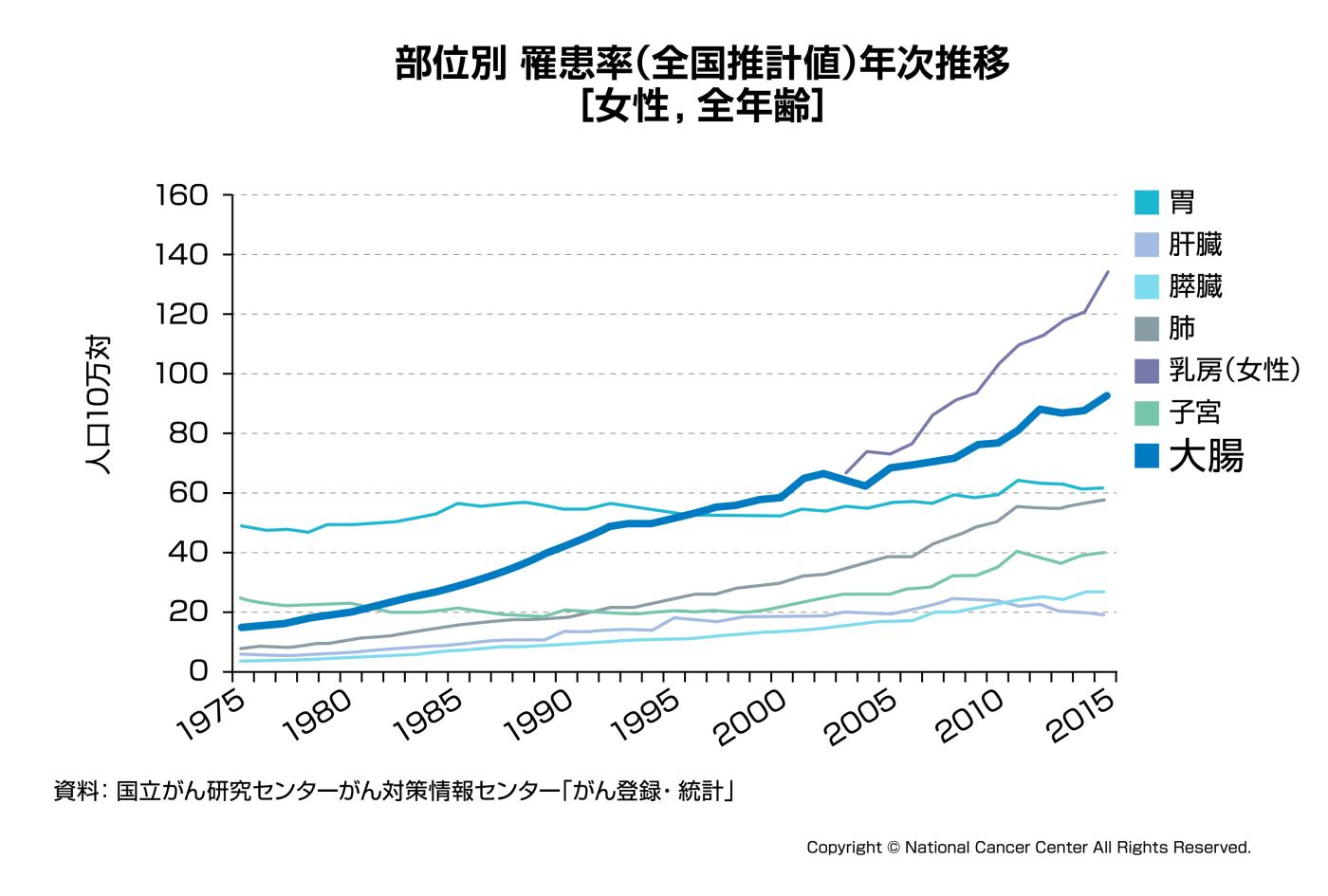
図4-2:部位別罹患率(女性)
大腸がんの罹患率は男性、女性ともに年々増加傾向にあります。大腸がんに罹患する人は男性に多く女性の1.3倍とされます。
大腸がんの発生に関しては環境的要因と遺伝的要因どちらも重視されていますが、環境的要因では高蛋白食、高脂肪食、低繊維食、飲酒、喫煙、運動不足などが大腸がんのリスクとして挙げられています。
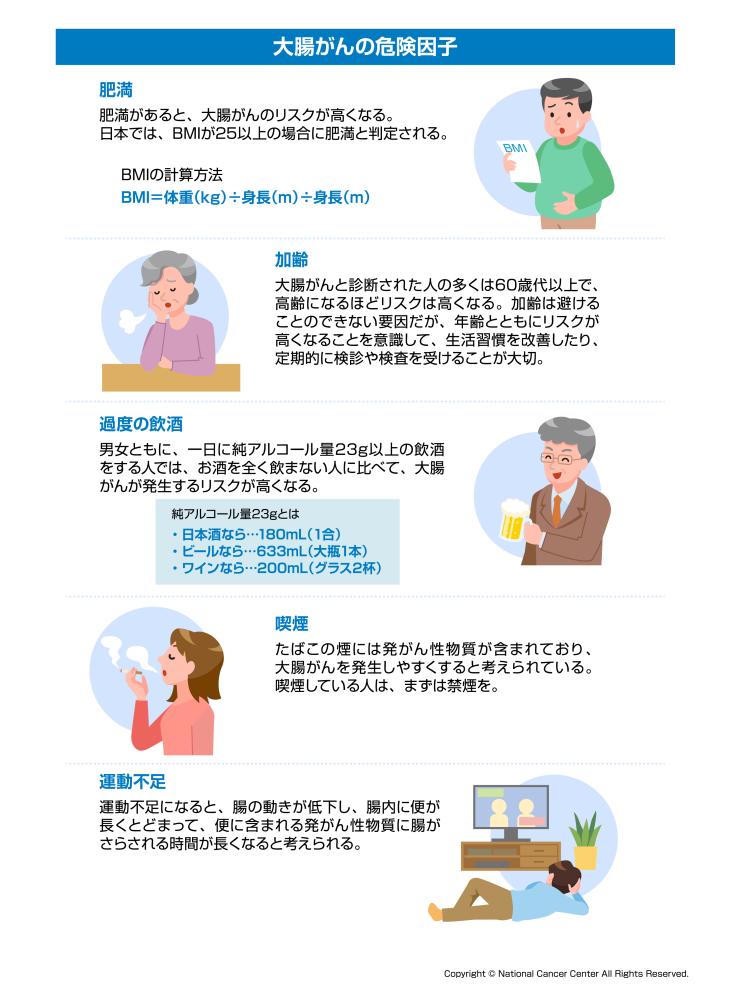
図5:大腸がんの危険因子
家族性大腸腺腫症(Familial Adenomatous Polyposis: FAP)
大腸全体に良性のポリープ(腺腫)が多数発生する病気です。良性の腺腫も一部でがん化のリスクがあるため、そのままにしていると高い確率で大腸がんを発症します。
リンチ症候群
発がんを抑える遺伝子に変異が起こり、大腸がんの発症リスクが上がります。大腸がんのほかに子宮体がん(子宮内膜がん)、卵巣がん、胃がん、小腸がんなども発症しやすくなります。
大腸がんの症状
大腸がんは早期のものは無症状のものが多く、進行すると症状が出現することがあります。症状は血便、排便習慣の変化(便秘、下痢)、便が細くなる(狭小化)、残便感、貧血などで、腫瘍が大きくなり腸管の内腔が狭くなると腹痛、腹部膨満感、嘔気、嘔吐などの症状が出現します。また腫瘍が他の臓器へ転移、浸潤した場合は他臓器の画像検査や他臓器症状(血尿、性器出血など)が発見の契機となることもあります。
症状はがんの部位にも影響されます。右側大腸(盲腸から横行結腸まで)では腸内溶液が液状であり、症状が出るとしても貧血や軽度の腹痛に留まることが多いです。
一方左側大腸(下行結腸から直腸)では便が固形となり腸管腔も狭くなるため通過障害を来す頻度が高くなり、腹痛や嘔吐の症状が出ることがあります。また肛門に近い腫瘍では血便や便柱狭小化を来すこともあります。
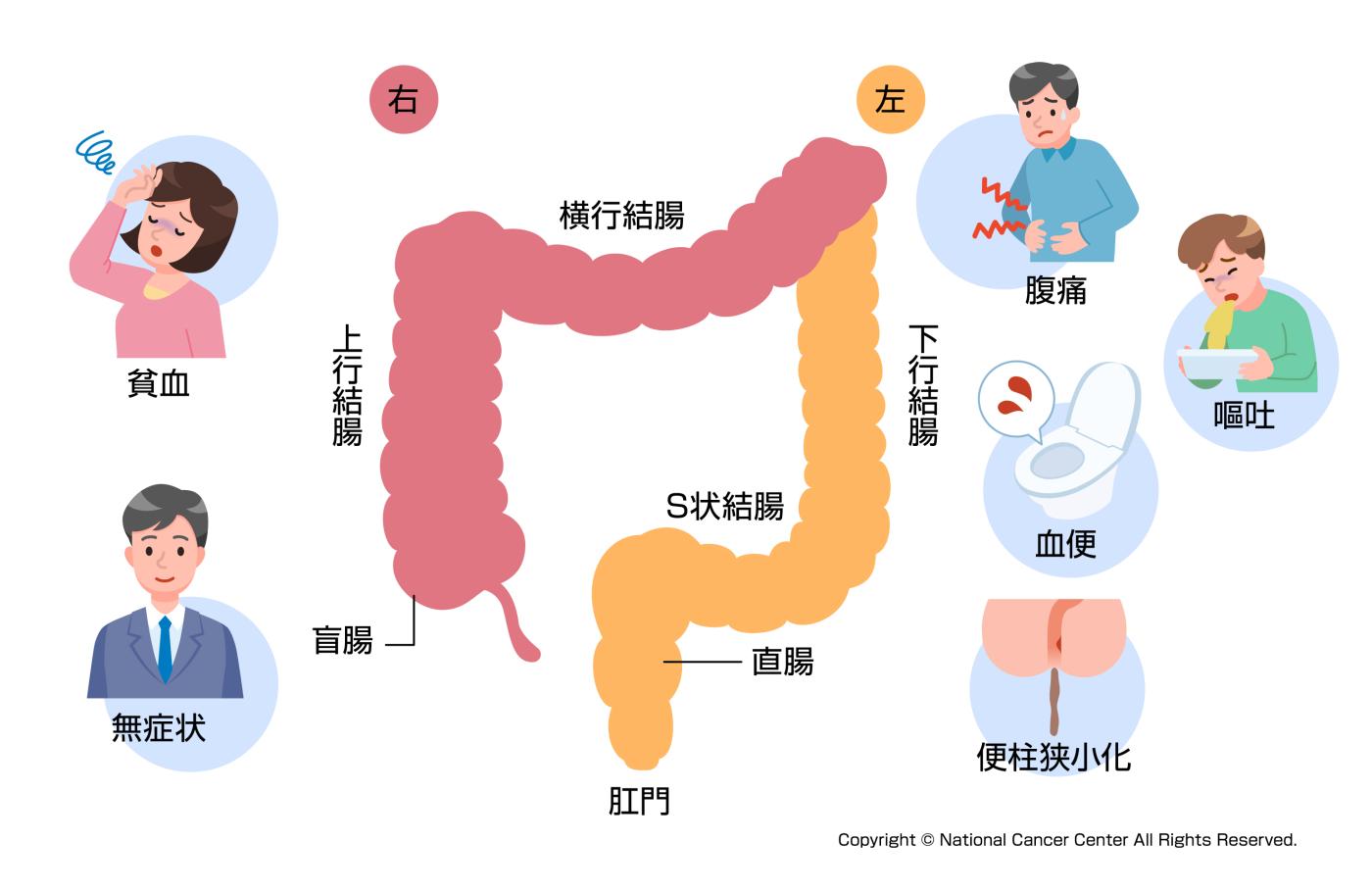
図6:部位別の大腸がんの症状
大腸がんの検査
便潜血反応検査
自覚症状のない大腸がんを見つけるため、本邦では40歳以上を対象に便潜血検査による対策型検診が市区町村単位で実施されています。便潜血検査は腫瘍からの微小な出血を検出する検査であり、2日間に分けて便の採取を行います。検査結果が「要精検」となった方は大腸内視鏡検査で精査を行う必要があります。また、1回の検診ではがんが見つからないこともありますので、毎年検診を受けることをお勧めします。
注腸検査
肛門から細い管を挿入して造影剤(バリウム)と空気を入れて、大腸内をX線で撮影します。大腸の壁にできた病変やがんの位置、大きさ、形などを判断するのに適しています。
大腸内視鏡検査
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を詳しく観察し、病変があればその一部または病変全体を採取して病理検査(顕微鏡で組織を詳しく調べる検査)をします。病変部の表面を最大100倍まで拡大してみることができ、拡大内視鏡を使う施設も増えています。病変が大腸粘膜の表面(粘膜内か粘膜下層の浅い部分)に留まっていれば内視鏡で完全に切除することが可能です。
病理検査
内視鏡で採取した組織を薄切し、プレパラートに乗せて顕微鏡で観察をします。この検査でがんかどうかの診断をつけます(確定診断)。内視鏡でがんを切除した場合は病理検査で「がんが取り切れているか」「がんの深達度(深さ)はどうか」「がんが静脈やリンパ管に浸潤していないか」「がん組織の種類」などを明らかにし、追加で外科治療が必要かどうかを判断します。
がんの広がりや転移を調べる検査
大腸がんとその周囲の臓器の位置関係や、がんの広がり具合、リンパ節転移の有無を調べるため、CT検査やMRI検査といった画像検査を行います。必要に応じて腹部超音波検査、PET検査などの画像検査を行います。
検査費用の目安(10割)
- 血液検査(腫瘍マーカー含む) 7,200円
- 大腸内視鏡検査 20,000円
- CT検査(胸部+腹部) 16,400円
- 腹部超音波検査 6,000円
- PET検査 80,000円
大腸がんの進行度
大腸粘膜から発生したがんはその進行と共に腸管壁の深部へと進展していきます。一般的には粘膜や粘膜下層に留まるがんを「早期大腸がん」、それより深い層に達していると「進行大腸がん」と呼びます。腫瘍が粘膜下層より深く広がっている場合は、リンパ管や血管を介してリンパ節や大腸以外の臓器に「転移」することがあります。また、腫瘍が腸管の壁を越えて進展する場合は、腫瘍が直接他の臓器へ「浸潤」したり、腫瘍細胞が腹腔内へ広がることで「腹膜播種」を来すことがあります。
大腸がんの広がり、進行度は病期(ステージ)で表されます。以下が大腸がんのステージを簡潔にまとめたものです。
大腸がんのステージ
ステージ0 がんが大腸粘膜内に留まるもの
ステージ1 がんが固有筋層までに留まるもの
ステージ2 がんが固有筋層を超えて浸潤する
ステージ3 がんの深さにかかわらず、リンパ節への転移を認めるもの
ステージ4 がんの深さやリンパ節転移に関わらず、他臓器への転移を認めるもの
正確にはステージは壁深達度(T因子)、リンパ節転移(N因子)、遠隔転移(M因子)の3つの因子を組み合わせて決定されます。壁深達度は内視鏡検査やCT、MRI検査で評価され、リンパ節転移や遠隔転移はCT、MRI、超音波検査、PET検査で評価されます。
以下にそれぞれの分類とステージを詳しく示します。![]()
大腸がんの治療
一般的にがんが粘膜下層の浅部までに留まり、リンパ節や他臓器への転移が認められない場合は内視鏡治療の適応となります。一方で粘膜下層深部に達する場合や、リンパ節転移を認める場合は外科治療(手術)の適応となります。他臓器への転移を認める場合は外科治療(手術)もしくは化学療法(抗がん剤治療)が治療の選択肢となります。がんの進行度は患者さんごとに異なりますが、大腸がんは根治的な切除を行えば長期生存が見込めるとされています。近年は化学療法(抗がん剤治療)の成績も向上しており、当初根治的な切除が困難と判断された場合でも、化学療法を経て根治的な切除が可能となるケースが増えています。
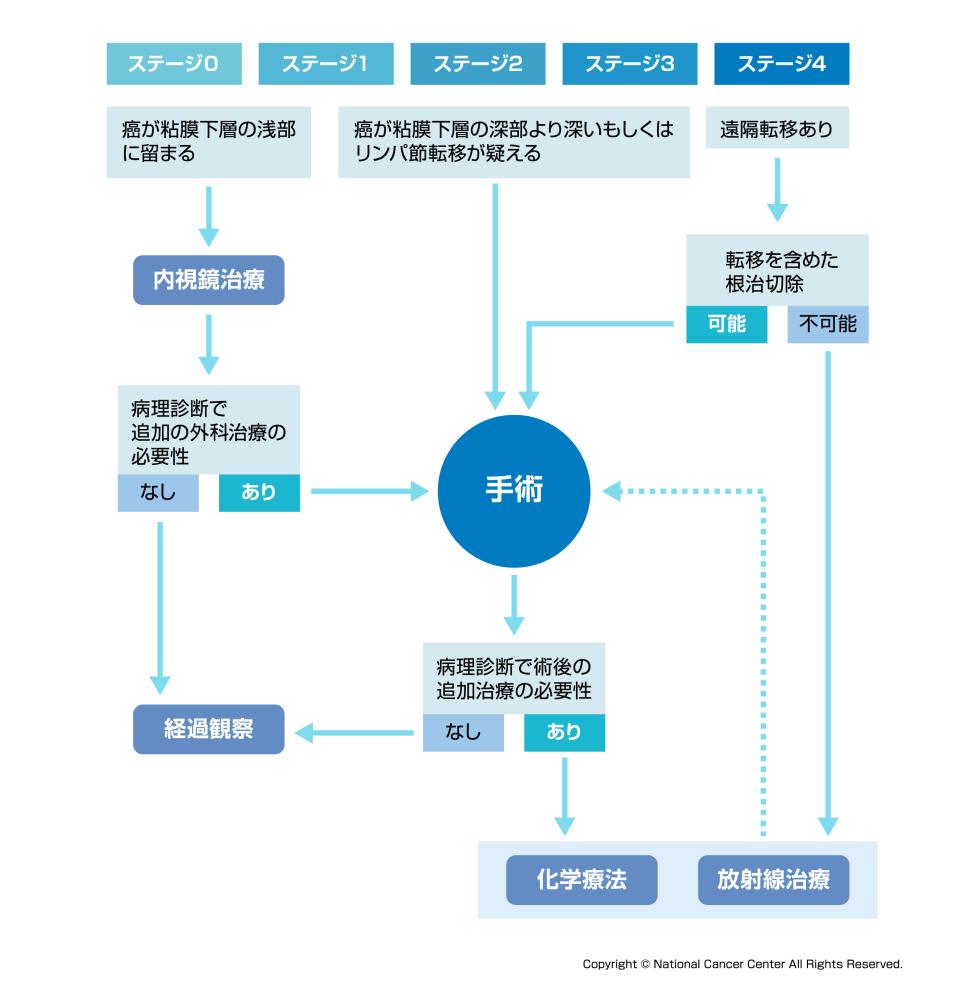
図7:大腸がん治療選択のフローチャート
内視鏡治療
肛門から内視鏡を入れて大腸内を観察しながら病変を切除します。切除方法は病変の大きさや形などで決定され、金属の輪(スネア)を腫瘍にかけて切除するポリペクトミーや内視鏡的粘膜切除術(EMR)、内視鏡専用の電気メスを使用し腫瘍を切除する内視鏡的粘膜下層剥離術(ESD)などがあります。
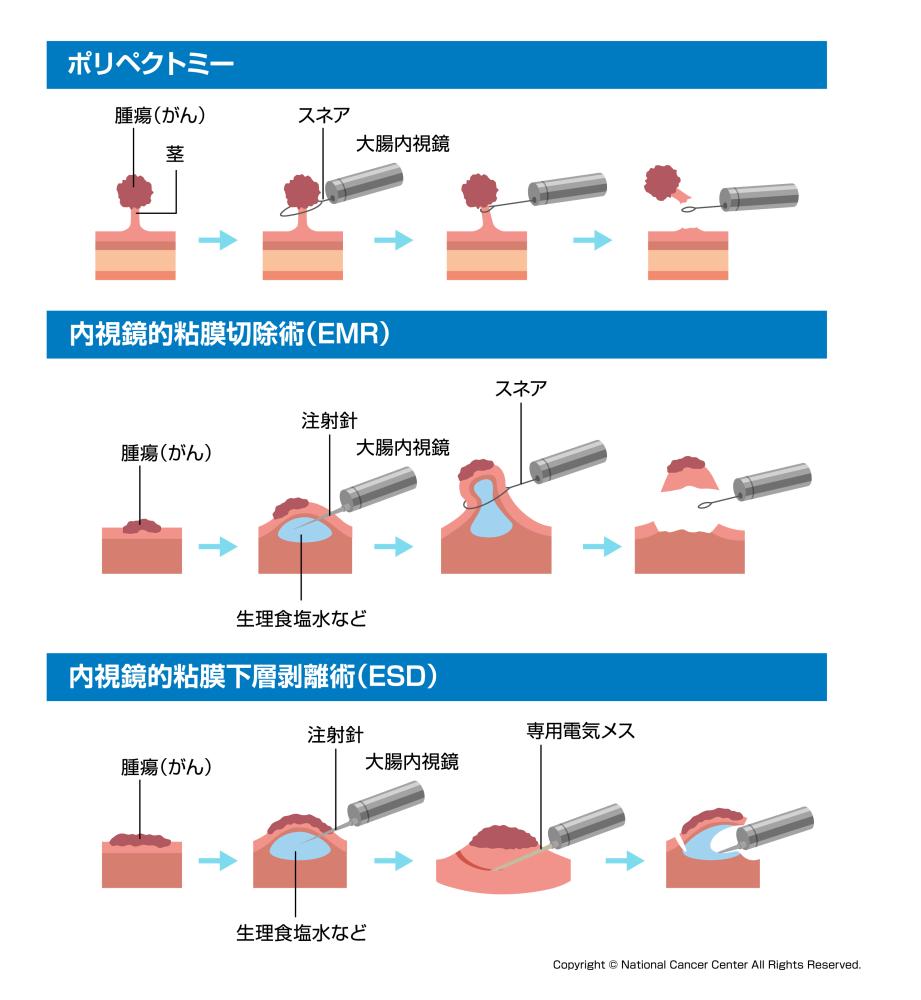
図8:内視鏡治療について
検査費用の目安(10割)
| 手術名 | 治療費 | 入院費 | 入院期間 |
| 内視鏡的粘膜切除術(EMR) | 23,000円 | 310,000円 | 3日間 |
外科治療
手術の原則はがんを取り残すことなく切除することです。手術では腫瘍のある腸管だけでなく、腸管を栄養する血管をその根元(根部)で処理し、がんが広がっている可能性のある周囲のリンパネットワークを一括で切除します(リンパ節郭清)。手術には開腹手術と腹腔鏡手術があり、開腹手術は縦に15から20cm程おなかを切開し、直視下で臓器の切除を行います。
腹腔鏡手術では1から2cm程の切開を複数個所おなかに入れて、そこからカメラや鉗子を挿入して手術を行います。どちらも保険適応の治療であり、どちらの方法が好ましいかはがんの局在や進行度、周囲の臓器の状態などを総合的に判断して決定されます。
また最近ではロボット支援下手術も直腸がんにおいて保険適応となりました。ロボット支援下手術は腹腔鏡手術と同じようにおなかに開けた穴を利用し、カメラと関節のついたロボットアームを挿入して行う手術です。腹腔鏡手術と比較してより繊細な手術が可能となると期待されています。
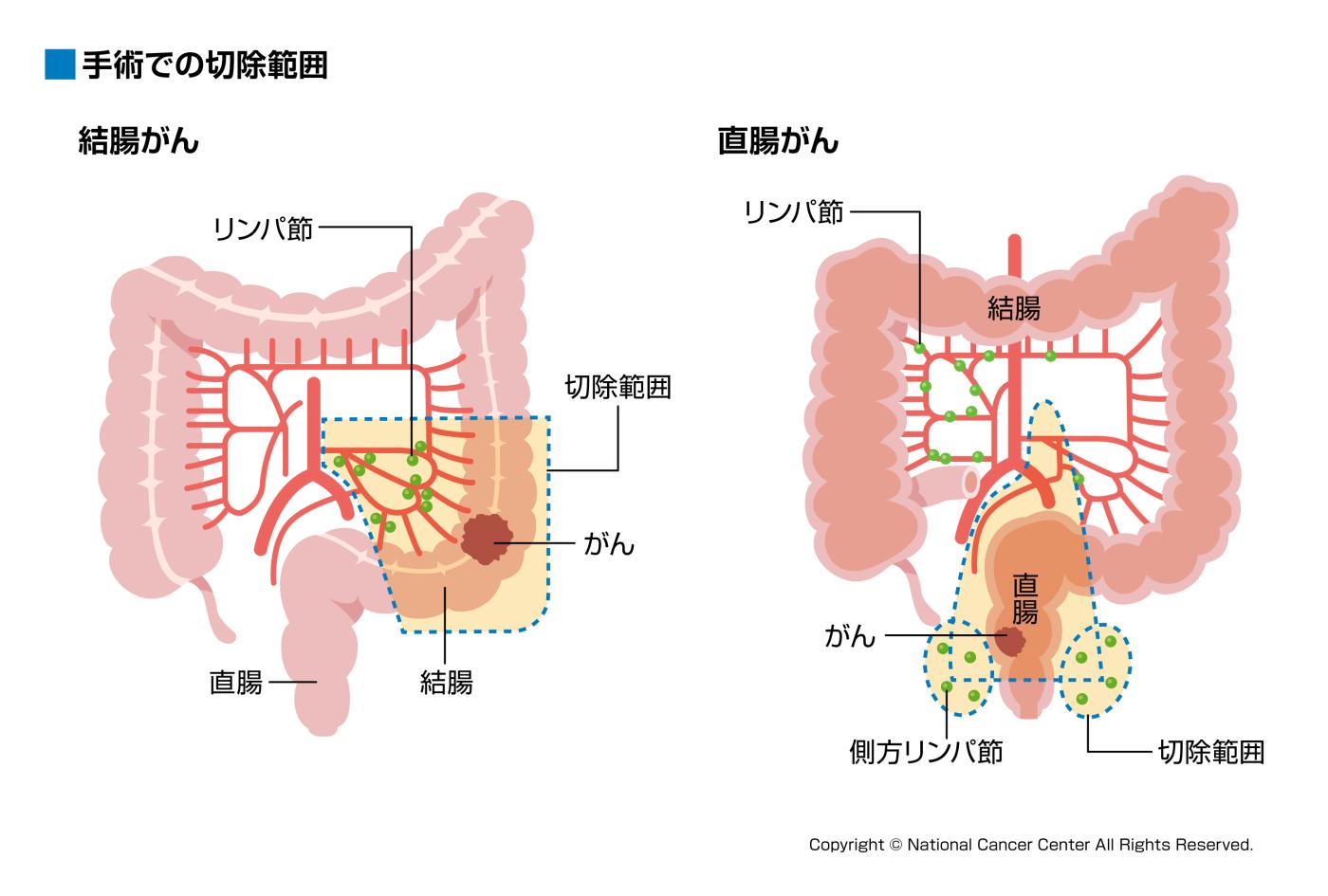
図9:大腸がん手術での切除範囲
検査費用の目安(10割)
| 手術名 | 治療費 | 入院費 | 入院期間 |
| 結腸がん開腹手術 | 400,000円 | 650,000円 | 9日間 |
| 前方切除術(直腸がん手術) | 1,020,000円 | 1,400,000円 | 16日間 |
| 直腸切除術 | 1,000,000円 | 1,420,000円 | 18日間 |
| 腹腔鏡下直腸全方手術(直腸がん手術) | 1,120,000円 | 1,500,000円 | 16日間 |
| ロボット支援下手術 | 2,800,000円 | 3,070,000円 | 11日間 |
化学療法
大腸がんの化学療法には「術後の再発予防のための化学療法」と「切除できない場合の化学療法」の2種類があります。
術後の再発予防に用いられる化学療法は、基本的に手術後の病理検査でリンパ節転移が診断された場合に対象となり、約半年間、外来通院で化学療法を行います。化学療法後は再発がないか定期的な経過観察を行います。
転移や再発などで根治的な切除ができない場合も、延命目的で化学療法を行います。FOLFOX療法やFOLFIRI療法と分子標的薬を併用することが標準的治療で、1から2年の延命が可能になると証明されています。化学療法に加え、局所の進行を抑える目的や、疼痛コントロールの目的で放射線治療が併用されることもあります。化学療法や放射線療法で病勢が制御され、切除可能と判断された場合は外科手術を行う場合もあります(コンバージョン手術)。![]()
大腸がんの再発
一度内視鏡治療や外科治療で取り切ったがんが再び現れることを再発と言います。再発大腸がんの治療は外科治療、化学療法、放射線治療のいずれか、もしくはそれらを組み合わせた治療になります。
大腸がんの場合は再発した場合でも再度根治的な切除を行った方が良好な予後が見込めるとされていますが、再発巣に対しどのような治療を行うかは再発部位やそれまでの治療経過次第であり、個別に判断を行う必要があります。![]()
